
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Акушерство
|
|
1.
Акуше́ рство — клиническая дисциплина, которая изучает физиологические и патологические процессы, происходящие в организме женщины в связи с зачатием и беременностью, в родах и послеродовом периоде, а также разрабатывает методы родовспоможения, профилактики и лечения осложнений беременности и родов, заболеваний плода и новорождённого. Ранее в акушерство входил уход за новорождённым, в настоящее время выделившийся в неонатологию.
Женская консультация - организация диспансерного типа, может быть как самостоятельным организацией, так и структурным подразделением родильного дома, поликлиники, медсанчасти, больницы и т.д. ЖК взаимодействует с акушерско-гинекологическим стационаром, перинатальным центром, взрослой и детской поликлиникой, центром планирования семьи и репродукции, станцией скорой и неотложной медицинской помощи и другими ЛПО (медико-генетической службой, консультативно-диагностическими центрами, кожно-венерологическими, противотуберкулезными диспансерами и др.).
Задачи женской консультации:
- профилактика акушерской патологии и оказание квалифицированной амбулаторной акушерской помощи женщинам во время беременности и в послеродовом периоде, подготовка к родам, грудному вскармливанию.
- профилактика гинекологической патологии и оказание квалифицированной амбулаторной гинекологической помощи женщинам, девочкам и подросткам.
- диспансеризация женского населения. Подготовка к беременности женщин из группы резерва родов (ГРР).
- проведение мероприятий по контрацепции.
- обеспечение женщин правовой защитой в соответствии с законодательством охране материнства и детства.
- проведение мероприятий по повышению знаний санитарной культуры населения в области охраны репродуктивного здоровья, профилактики материнской и перинатальной заболеваемости и смертности.
— Регулярная проверка качества ссылок по более чем 100 показателям и ежедневный пересчет показателей качества проекта.
— Все известные форматы ссылок: арендные ссылки, вечные ссылки, публикации (упоминания, мнения, отзывы, статьи, пресс-релизы).
— SeoHammer покажет, где рост или падение, а также запросы, на которые нужно обратить внимание.
SeoHammer еще предоставляет технологию Буст, она ускоряет продвижение в десятки раз, а первые результаты появляются уже в течение первых 7 дней. Зарегистрироваться и Начать продвижение
Структура женской консультации: предусмотрено наличие следующих подразделений:
1. управление
2. регистратура
3. кабинеты: a) участковых акушеров-гинекологов; б) врачей-специалистов (терапевт, стоматолог)
4. операционная с предоперационной
5. процедурные кабинеты для: a) влагалищных манипуляций; б) внутривенных и подкожных вливаний
6. стерилизационная
7. диагностическая служба: а) эндоскопический кабинет; б) кабинет УЗИ; в) лаборатория
8. кабинет для психопрофилактики и занятий «Школы матерей»
9. кабинет контрацепции (планирования семьи)
10. социально-правовой кабинет.
В число помещений женской консультации входят вестибюль, гардероб для больных и персонала, туалеты для женщин и персонала, кабинет сестры-хозяйки, хозяйственные и служебные помещения.
3.
Диспансерн наблюдение.
1. Своевременное взятие на учет до 12 недель (РБ 1990г. – 81, 3%, 2002г. – 92% беременных);
2. Систематическое наблюдение: первый раз до 12 недель, 2-й раз через 7-10 дней, затем в первую половину беременности 1 раз в месяц, после 20 недель – 2 раза в месяц, после 32 недель – 3-4 раза в месяц (т.е. до 15 раз). Первый осмотр: общий и специальный анамнез, общий осмотр, рост, вес, окружность живота, размеры таза, АД на двух руках, акушерские исследования, исследования важнейших органов.
3. Всестороннее обследование беременной и лечение соматических заболеваний: терапевт: при первой явке и в 32 недели беременности. Стоматолог: при первой явке и по показаниям, должна быть санирована, отоларинголог. Исследования: клинический анализ крови 2-3 раза, клинический анализ мочи при каждом посещении; определение группы крови, Rh фактора (при отрицательном – обследование отца), реакция Вассермана – 2 раза, бактериологическое исследование отделяемого из влагалища. С 1991г. пренатальная диагностика → УЗИ 2 раза до 22 недель (1998г. - до 80%), биохимические и инвазивные методы – фетопротеин, биопсия хориона, амниоцетез.
4. Определение принадлежности беременной к группе риска.
Учет пяти групп факторов:
- социально-биологические,
- акушерско-гинекологический анамнез,
- экстрагенитальные заболевания матери,
- осложнения беременности,
- оценка состояния плода.
Группа высокого риска 10 и больше баллов, среднего риска 5-9 баллов, низкого риска до 5 баллов.
5. Дородовой патронаж (тех, кто не явился в установленный срок).
6. Оформление документации:
- индивидуальная карта беременной и родильницы ф.111у;
- в 32 недели беременности заполняется обменная карта родильного дома ф.113у; (образуют 3 ячейки: подлежащих патронажу, родивших, госпитализированных; хранятся в кабинете врача по датам последующего посещения).
— Разгрузит мастера, специалиста или компанию;
— Позволит гибко управлять расписанием и загрузкой;
— Разошлет оповещения о новых услугах или акциях;
— Позволит принять оплату на карту/кошелек/счет;
— Позволит записываться на групповые и персональные посещения;
— Поможет получить от клиента отзывы о визите к вам;
— Включает в себя сервис чаевых.
Для новых пользователей первый месяц бесплатно. Зарегистрироваться в сервисе
7. Определение срока родов и предоставления дородового отпуска.
8. Своевременное квалифицированное лечение (¼ беременных нуждаются в дородовой госпитализации; до 20 недель и наличие экстрагенитальных заболеваний – в профильные отделения, другие сроки и случаи – в отделения патологии беременных родильного дома).
9. Изучение условий труда:
- справка о необходимости перевода на легкую и безвредную работу (081у),
- врачебное заключение о переводе на другую работу (084у).
10. Физическая и психопрофилактическая подготовка беременных к родам:
- с первого посещения консультации,
- групповым методом (8-10 чел) с 32-34 недель беременности по курсу.
11. Организация и проведение занятий в «школах матерей», «школы матерей и отцов» с 15-16 недель (режим беременной, питание беременной, уход за ребенком и т.д.)
Родильный дом - лечебно-профилактическая организация, обеспечивающая стационарную акушерско-гинекологическую помощь женщинам в период беременности, родов, в послеродовом периоде и медицинскую помощь новорожденным детям.
Структура родильного дома: пять обязательных отделений:
- приемно-пропускной блок (приемное отделение).
- 1-е (физиологическое) акушерское отделение - 50-55% от общего числа акушерских коек.
- 2-е (обсервационно-изоляционное) акушерское отделение (палаты) - 20-25% от общего числа акушерских коек.
- отделение (палаты) патологии беременности – 25-30% от общего числа акушерских коек.
- отделение (палаты) для новорожденных детей в составе 1-го и 2-го акушерских отделений.
Кроме того, в родильном доме обязательно должны быть: лаборатория, рентген-кабинет, кабинет УЗИ, физиотерапевтический кабинет, выписная комната, хозяйственная служба.
При наличии гинекологического отделения в составе родильного дома ему отводится примерно 25-30% от общего числа коек. В обязательном порядке оно должно быть изолированным и иметь собственное приемное отделение. По нормативам, на акушерские койки выделяется 60%, а на гинекологические - 40% всего коечного фонда родовспомогательных организаций. В гинекологическом отделении имеется три профиля коек: для консервативного лечения больных, оперативного лечения и искусственного прерывания беременности.
Организация работы родильного дома (РД).
1. Планировка РД должна обеспечивать полную изоляцию женщин, поступивших для родоразрешения в различные отделения, при строгом соблюдении санитарно-гигиенических норм. В приемно-пропускном блоке оборудуются отдельные смотровые для каждого акушерского отделения. Пути следования беременных в эти отделения не должны перекрещиваться. В каждой смотровой комнате предусматривался специальное помещение для санитарной обработки поступающих женщин, оборудованное туалетом и душевыми. В вестибюле беременная иле роженица снимает верхнюю одежду и проходит в помещение фильтра. В фильтре врач или акушерка решает в какое из отделений направить женщину. После этого проводится регистрация в Журнале приема беременных и рожениц (ф. №002/у). Заполняется паспортная часть истории родов (ф. №096/у), производится общее обследование женщины: взвешивание, измерение роста, окружности живота, высоты стояния матки над лоном, определение положения и предлежания плода, выслушивание сердцебиения плода, определяются группа крови и резус-фактор. После санитарной обработки женщина получает пакет со стерильным бельем и направляется в соответствующее отделение роддома.
2. В каждом акушерском отделении выделяются следующие структурные элементы:
1) родовой блок - имеет в своем составе предродовую (10-12% количества коек в отделении); родовую (родовой зал); большую и малую операционные; палату интенсивной терапии для новорожденных детей.
ого дома
кой консультаия современных форм и методов контрацепции)3553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553553552) послеродовые палаты;
3) палаты (отделение) для новорожденных.
Операционные должны быть оборудованы всем необходимым для обработки разрывов промежности, ручного отделения последа, кесарева сечения, ампутации матки.
Первый туалет новорожденного, обработка глаз, измерение длины и массы тела ребенка проводятся акушеркой в родовом зале. Через 2-2, 5 часа после нормальных родов женщина переводится в послеродовое отделение (палаты), новорожденный – в палату для новорожденных. Кроме этого в родильных домах имеются также палаты совместного пребывания матери и ребенка.
Число детских коек в отделении (палатах) новорожденных должно соответствовать числу материнских коек в послеродовом отделении. Из них 10-12% выделяется для недоношенных и ослабленных детей.
3. Ежедневно данные наблюдения за ребенком вносятся врачом в «Историю развития новорожденного» (ф. №097/у). Домой выписываются только здоровые дети. О дне выписки ребенка домой обязательно телефонограммой сообщают в территориальную детскую поликлинику. Глубоко недоношенных и больных детей переводят в специализированные детские отделения.
4. С целью снижения материнской и перинатальной смертности, улучшения качества обслуживания беременных в областных центрах и крупных городах организуются специализированные отделения для беременных женщин с сердечно-сосудистой патологией, диабетом, послеродовыми септическими заболеваниями и т. д.
5. Большое значение в нормальной деятельности акушерских стационаров по профилактике гнойно-септических заболеваний беременных, рожениц, родильниц, среди новорожденных имеет соблюдение санитарно-гигиенических правил. В акушерских стационарах должны неукоснительно выполняться следующие требования:
- строгий отбор и своевременная изоляция больных женщин от здоровых при поступлении и во время пребывания в родильном доме (отделении);
- обязательная цикличность в заполнении детских и материнских палат;
- соблюдение всех санитарных требований, регулярная текущая и не реже 1 раза в год профилактическая санитарная обработка (полная дезинфекция) всего родильного дома (отделения);
- правильная организация ухода за родильницами и новорожденными;» достаточная обеспеченность отделений бельем;
- соблюдение медицинским персоналом правил личной гигиены и регулярный врачебный контроль за здоровьем персонала.
6. Течение и исход родов должны фиксироваться в Истории родов и в Журнале записи родов в стационаре, оперативные вмешательства – в Журнале записи оперативных вмешательств в стационаре.
Анализ помощи в родах предусматривает оценку оказания акушерской, анестезиологической, терапевтической, гематологической и медицинской помощи других узких специалистов. При возникновении экстренных акушерских ситуаций, требующих консультативной помощи необходима своевременная организации консилиумов и вызова специалистов по санитарной авиации (областной, республиканской).
Показатели деятельности родильного дома:
1. Частота осложнений во время родов или послеродовых заболеваний на 100 закончивших беременность:
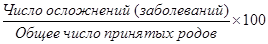
Особое внимание должно быть уделено случаям массивных кровотечений, разрывов шейки матки, промежности, мочеполовым и кишечно-влагалищным свищам, а также септическим заболеваниям. Аналогично рассчитывается частота оперативных пособий при родах (кесарево сечение, применение акушерских щипцов), частота преждевременных и запоздалых родов.
2. Патологические роды:
частота предлежаний плаценты (неправильного положения плода):
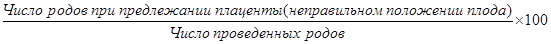
3. Послеродовая заболеваемость:
а) частота осложнений в послеродовом периоде:
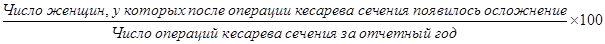
б) частота гнойно-септических осложнений у родильниц:
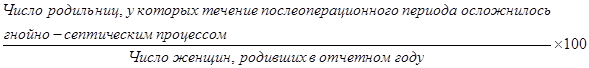
4. Заболеваемость новорожденных (доношенных, недоношенных):
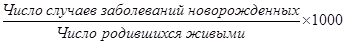
5. Показатели смертности:
а) показатель смертности беременных, рожениц, родильниц (по данным данного родильного дома):
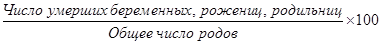
б) показатель материнской смертности - рассчитывается для административной территории по методике, предложенной ВОЗ (1989 г.):
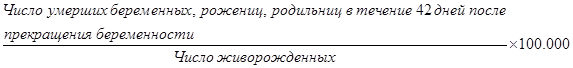
в) мертворождаемость:
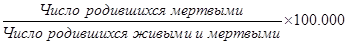
Данный показатель в ряде случаев рассчитывается в процентах
г) показатель неонатальной смертности:
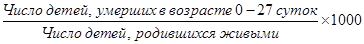
д) показатель ранней неонатальной смертности:
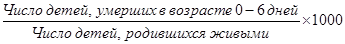
е) показатель поздней неонатальной смертности:
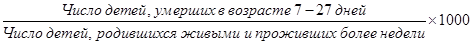
ж) показатель постнеонатальной смертности:
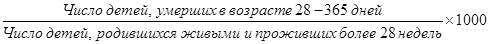
з) показатель перинатальной смертности:
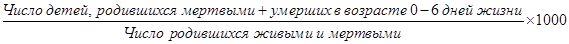
Гигиена и питание беременной
В период беременности происходят физиологические изменения во всех органах и системах, направленные на создание благоприятных условий для развития внутриутробного плода. Однако нарушение правил гигиены и питания, чрезмерное физическое и психоэмоциональное напряжение могут вызвать расстройство физиологических процессов и привести к возникновению осложнений беременности. Поэтому уже с первых дней режим беременной имеет некоторые особенности.
Общий режим при благоприятном течении беременности в ранние сроки не требует особых изменений. Здоровые беременные выполняют свою привычную работу. Однако их освобождают от ночных смен, тяжелой физической работы, а также от работы, связанной с вредными условиями производства (вибрация, пребывание на высоте, высокие температуры и т.п.). Всем беременным в зависимости от срока беременности рекомендуют выполнять комплекс физических упражнений, которые действуют на сосудистый и мышечный тонус, что способствует нормальному течению беременности и родов.
Для беременных очень важно хороший сон, продолжительность которого должна составлять не менее 8 часов в сутки.
Следует помнить, что половые сношения не рекомендуются при угрозе прерывания беременности.
Во время беременности нельзя употреблять алкоголь и табак, поскольку они негативно влияют на плод.
Беременная должна избегать контакта с больными острыми инфекционными заболеваниями, это может привести внутриутробное инфицирование плода, а иногда и его гибель.
Особое внимание следует обращать на уход за кожей, которая выполняет защитную роль, дыхательную и выделительную функции. Кроме того, кожа принимает участие в терморегуляции. Поэтому беременная должна ежедневно мыться теплой водой с мылом, лучше под душем. Необходимо держать в чистоте наружные половые органы.
С первых дней посещения консультации определяют состояние молочных желез. Важное значение имеет профилактика трещин сосков и мастита. Рекомендуется принимать перед сном воздушные ванны в течение 10-15 мин. При плоских и втянутых сосках необходимо проводить массаж вокруг соска, слегка оттягивая его.
Одежда беременной должна быть удобной, не должна стеснять грудную клетку и живот. Лучшими изделия из хлопчатобумажных тканей, которые нужно часто менять. Бюстгальтеры (лучше хлопчатобумажные) не должны сдавливать грудную клетку. Чтобы предотвратить застойные явления, молочные железы должны находиться в поднятом положении.
Нельзя носить одежду с тугими резинками на поясе. Во второй половине беременности рекомендуется носить специальный бандаж, особенно тем, кто много раз рождал, а также при расхождении прямых мышц живота, при отвислом животе. Обувь должна быть удобной, на низком или невысоком каблуке.
Особое внимание следует уделять рациональному питанию во время беременности, так как в этот период происходит перестройка обменных процессов, направленных на создание соответствующих условий для развивающегося плода, и подготовку к предстоящим родам. Рациональное питание наряду с другими факторами является одним из условий благоприятного течения и окончания беременности и родов, нормального развития плода и новорожденного. В ранние сроки и в течение первой половины беременности энергетическая ценность рациона для женщин со средней массой тела должна составлять 2400-2700 ккал. Однако, составляя рацион питания беременной, нужно учитывать характер его трудовой деятельности и учитывать осуществляемые энергозатраты. Во второй половине беременности, поскольку увеличивается масса плода и наступают изменения во всем организме, энергетическую ценность рациона следует увеличить до 2800-3000 ккал в сутки. Рацион питания можно считать полноценным, если в нем учтены соотношение белков, жиров и углеводов при достаточном количестве витаминов и микроемелеитив. В I триместре беременности пищевой рацион не претерпевает особых изменений. Однако пища должна быть разнообразной и содержать нужное количество необходимых питательных веществ. Организм беременной требует большого количества белков. Полноценные белки содержатся в молоке, простокваше, сыре, мясе, рыбе. В этих продуктах есть необходимые аминокислоты. Из растительных продуктов рекомендуют фасоль, горох, овсяную и гречневую крупы, пищу следует принимать 3-4 раза в день.
Во второй половине беременности женщины должны избегать употребления экстрактивных веществ (рыбные, мясные, грибные бульоны, подливки). Рекомендуются овощные, молочные блюда, фруктовые соки. Важное значение имеет обеспечение организма беременной минеральными веществами, особенно кальцием, фосфором, калием, натрием. Они участвуют в формировании скелета плода и в подготовке к родам. Эти соли содержатся во всех продуктах животного и растительного происхождения. Источником солей кальция является творог. Солями калия богаты яблоки, сливы, курага, абрикосы, крыжовник, смородина, печеный картофель, овсяная крупа. Особое внимание следует уделить употреблению продуктов, содержащих железо и витамины (овощи, ягоды, фрукты). Количество соли следует уменьшить до 10-12 г в первой половине беременности, до 6-8 г - во второй, а количество жидкости - с 1, 5-2 л в начале беременности до 1-1, 2 л в конце ее.
Во второй половине беременности женщина должна ограничить употребление кондитерских изделий, варенья, поскольку они способствуют увеличению как массы женщины, так и массы тела плода. Пищу следует принимать 5-6 раз. О рациональности питания можно судить по увеличению массы тела беременной. Во второй половине беременности при нормальном ее течении увеличение массы тела не должно превышать 350-400 г за неделю в зависимости от конституционных особенностей женщины..
6.
АСЕПТИКА И АНТИСЕПТИКА В АКУШЕРСТВЕ. Родовые пути женщины после родов представляют собой обширную ранев5чо поверхность. Если в полость матки через ссадины и трещины мягких родовых путей заносятся микроорганизмы, легко может развиться послеродовая инфекция. Особенно возрастает возможность инфекции при патологических родах. Источники инфекции могут быть эндогенными и экзогенными. При эндогенной инфекции очаги ее могут быть в организме самой женщины: гнойничковые заболевания, кариозные зубы, хронический тонзиллит, воспалительные процессы моче-половых органов и т. д. Возбудители инфекции попадают в родовые пути и экзогенно, через руки, инструменты, перевязочный материал — все, что соприкасается с половыми органами во время беременности (особенно в последние недели), родов и после родов (микрофлора зева и носа персонала).
Борьба с послеродовыми инфекциями ведется путем ее профилактики. Основа этой профилактики — строгое соблюдение асептики и антисептики в родовспомогательных учреждениях, меры личной и общественной гигиены.
Во время беременности имеет большое значение выполнение правил гигиены, особенно устранение очагов инфекции, содержание тела в чистоте, запрещение половой жизни в последние 2 мес беременности, ограждение беременной от контакта с инфекционными больными.
Во время родов: если при осмотре, которому подвергаются женщины при поступлении" в родильное отделение, у них температура выше 37, 5°, имеются гнойничковые заболевания на коже, ангина, грипп, катар верхних дыхательных путей, если возникает подозрение на гонорею, трихомонадный кольпит, таких женщин направляют во второе акушерское отделение. Роженицы, у которых наступила внутриутробная гибель плода, родильницы, роды у которых произошли в домашних и уличных условиях, также поступают во второе акушерское отделение.
При поступлении в любое отделение женщине ставят очистительную клизму, сбривают волосы с кожи подмышечных впадин и наружных половых органов, обмывают наружные половые органы. После этого беременная принимает душ, надевает чистое белье и направляется в предродовую палату.
В предродовой палате роженица проводит первый период родов. Под кроватью, на которой она лежит, должно быть индивидуальное продезинфицированное судно (имеющее тот же номер, что и кровать). Через каждые 5—6 ч производят туалет наружных половых органов омыванием слабым дезинфицирующим раствором (1% раствор лизоформа, раствор перманганата калия 1: 6000, 1: 8000). Омывание производят^ ватным шариком на корнцанге.Весь материал, соприкасающийся с половыми органами, должен быть стерильным. Если роженице производят влагалищное исследование, то акушерка моет руки, как перед операцией, по одному из способов, принятых в хирургии.
Роды проводят в специальной родильной комнате, которая содержится в такой же чистоте, как операционные. Все белье, перевязочный материал, инструментарий должны быть стерильными.
Обеззараживание рук акушерки, ведущей роды, достигается их обработкой, как перед полостными операциями. Наружные половые органы и внутреннюю поверхность бедер роженицы обрабатывают 3% раствором настойки йода.
На роженицу надевают чистую рубашку и матерчатые чулки, под нее подкладывают стерильную простыню.
Весь персонал в родильной комнате надевает марлевые маски, акушерка перед приемом родов надевает стерильный халат. После родов родильнице омывают наружные половые органы и, если есть разрывы, зашивают их с соблюдением всех правил асептики и антисептики.
В послеродовом периоде при уходе за родильницей, пока родовые раны не зажили, требуется особо строгое соблюдение правил асептики и антисептики. В течение 3 сут после родов подмывание (туалет наружных половых органов) совершается в маске, перчатках после тщательного мытья и дезинфекции рук стерильными инструментами с применением стерильной ваты. Для подмывания используется слабодезинфицирующий раствор перманганата 1 алия. После подмывания под родильницу подкладывают клеенку, обработанную дезинфицирующим раствором, подкладную пеленку, обеззараженную стерилизацией горячим паром в автоклаве или проглаженную горячим утюгом.
Особое внимание уделяют уходу за молочными железами родильницы. Рекомендуется омывать их 0, 5% раствором нашатырного спирта или теплой водой с мылом утром и вечером после кормления. Соски омывают 1% раствором борной кислоты и осушают гигроскопической ватой.
Должна соблюдаться строжайшая чистота палаты, постели и всех предметов ухода. Около каждой койки должно быть индивидуальное прокипяченное судно, которое каждый раз после использования моют водой и дезинфицирующим раствором (хлорамин, лизоформ). Госпитальными инфекциями являются эндогенные и экзогенные инфекции, приобретенные больными в медучреждениях под влиянием следующих факторов: снижение сопротивляемости организма, обусловленное болезнью или лечением, скопление и циркуляция возбудителей заболевания, селекция антибиотико-устойчивых или высоковирулентных возбудителей болезней, а также повышенные возможности контактов и заражения.
Роды являются сложным физиологическим процессом, при котором происходит изгнание из матки через естественные родовые пути плода, последа, околоплодных вод. Роды, произошедшие в сроке гестации от 259 дней (37 недель) до 294 дней (42 недели), называются своевременными, в сроки от 22 до 37 недель(259 дней) беременности – преждевременными, в сроке гестации более 294 дней (42недель) – запоздалые.
Предвестники родов. Роды редко наступают неожиданно. Обычно за 2 -3 недели до их наступления появляется ряд признаков, которые принято называть предвестниками родов. Это:
1) опускание предлежащей части плода ко входу в малый таз. За 2 - 3 нед. до родов предлежащая часть плода, чаще всего головка, прижимается ко входу в малый таз, ВДМ уменьшается. Беременная при этом отмечает, что ей становится легче дышать;
2) повышение возбудимости матки. В последние 2-3 нед. беременности периодически возникают нерегулярные сокращения матки, сопровождающиеся болезненными ощущениями, которые называются ложными схватками, схватками - предвестниками, (прелиминарными) схватками. Они никогда не носят регулярного характера и не приводят к изменениям в шейке матки;
3) в последние дни перед родами у беременной периодически появляются слизистые выделения из половых путей, происходит выделение слизистой пробки - содержимого шеечного канала.
4) изменения в шейке матки, совокупность которых характеризует состояние ее зрелости. Распознаются при влагалищном исследовании. Зрелая шейка матки располагается в центре малого таза, укорачивается (длина зрелой шейки матки не превышает 2 см) и размягчается; шеечный канал становится проходимым для пальца.
5) перемещение центра тяжести беременной к переди (гордая походка)
6) выпячивание пупка
7) снижение массы тела беременной на 1-2 кг.
Признаки начала родов:
-наличие регулярных болезненных схваток
-сглаживание и раскрытие шейки матки
-подтекание околоплодных вод
-слизисто-кровянистые выделения.
К родовым изгоняющим силам относятся схватки и потуги. Началом родов считаются появление регулярных сокращений матки - родовых схваток. Схватки возникают непроизвольно, независимо от желания женщины. Родовые схватки носят периодический характер и нередко сопровождаются болевыми ощущениями. Промежутки между схватками называются паузами. Вначале схватки чередуются каждые 10-15 мин и длятся по 10 - 15 с.
Впоследствии схватки учащаются и становятся более продолжительными. В конце первого периода родов схватки возникают каждые 3-4 мин и длятся по 40-45 с. С момента возникновения регулярной родовой деятельности и да окончания родов женщина называется роженицей.
Другой разновидностью изгоняющих сил являются потуги. Кроме сокращения матки, потуга включает участие мышц брюшного пресса, диафрагмы, верхних и нижних конечностей. Потуги возникают рефлекторно. Потуги возникают непроизвольно, но, в отличие от схваток, роженица может регулировать их силу и продолжительность. Это позволяет врачу и акушерке специальными приемами управлять родами в период изгнания. В результате одновременного согласованного действия сокращений матки и скелетных мышц происходит изгнание плода.
|
|
