
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Діагностичні критерії пневмонії з подовженим перебігом
|
|
(Окороков О.М., 2000)
· Пневмонія триває понад 4 тижні.
· Рентгенологічно вогнищева і перибронхіальна інфільтрація сегментарної локалізації не зникає протягом 4-х тижнів.
· Локальний сегментарний бронхіт, що визначається при фібробронхоскопії.
· Збереження лабораторних ознак запального процесу: лейкоцитоз, підвищення в крові ШОЕ і рівнів сіалових кислот, фібрину, серомукоїду.
· Імунологічні зміни: підвищення в крові вмісту Іg А і зниження ІgМ, С4-, С3- і С9 – компонентів і загальної гемолітичної активності комплементу, збільшення активності Т-лімфоцитів-супресорів, зниження Т-лімфоцитів- хелперів і кілерів.
· На відміну від хронічної пневмонії спостерігається обов’язкове повне клінічне, рентгенологічне і лабораторне видужання від 3 місяців (за Хелгіном) до 1 року (за Сільвестровим В.П.).
Лікування негоспітальної пневмонії. Для проведення стандартної емпіричної терапії рекомендується виділяти 4 категорії негоспітальної пневмонії в осіб без важких порушень імунітету. Категорії негоспітальної пневмонії виділяються, виходячи з віку хворого, потреби у госпіталізації, важкості захворювання, наявності супутньої патології.
· Перша категорія – негоспітальна пневмонія у хворих до 60 років, без супутньої патології.
· Друга категорія – негоспітальна пневмонія у хворих з супутньою патологією та/або віці 60 років і більше, при можливості амбулаторного лікування.
· Третя категорія – негоспітальна пневмонія, що вимагає госпіталізації хворого, але без інтенсивної терапії.
· Четверта категорія – важка негоспітальна пневмонія, при якій необхідне проведення інтенсивної терапії в стаціонарі.
У пацієнтів першої категорії найбільш частими є наступні етіопатогени: Streptococcus pneumoniаe, Hemophilus influenzae, Mycoplasma pneumoniаe, Legionella, Chlamidia pneumoniаe. Враховуючи це у хворих першої групи препаратами вибору є сучасні макроліди – кларитроміцин (клацид), спіроміцин (роваміцин), рокситроміцин (рулід), азитроміцин.
Сучасні макроліди активні не лише проти збудників типової пневмонії (Streptococcus pneumoniae, Haemophilus influencаe), але і у відношенні внутрішньоклітинниїх збудників атипових пневмоній (Mycoplasma, Chlamydia, Legionella), які персистують всередині макрофагів, спричинюють їх загибель, пошкоджуючи при цьому інтерстиціальну тканину легень (тому при атипових пневмоніях інтоксикаційний синдром переважає над бронхо-легеневим). Особливістю фармакокінетики сучасних макролідів є здатність нагромаджуватись в тканинах (паренхімі легень, слизовій оболонці бронхів), трахео-бронхіальному секреті. При цьому створюються високі концентрації антибіотика в альвеолярних макрофагах і нейтрофілах, що свідчить при високий рівень біодоступності їх. У зв’язку з тривалим періодом напіввиведення (8 годин і довше) цих препаратів із запального вогнища, зменшується кратність прийому (зазвичай до двох раз на добу).
Враховуючи безпечність макролідів нової генерації, їх можна застосовувати у хворих з алергією до бета-лактамних антибіотиків, у пацієнтів, які приймають серцеві глікозиди і теофілін, вони не впливають на їх концентрацію в крові.
Азитроміцин (сумамед) – призначають в перший день однократно всередину 500 мг, з 2 до 5 доби – по 250 мг 1 раз в добу. Курс лікування 5 днів.
Спіроміцин (роваміцин) призначають перорально по 3 млн. МО 3 рази на день упродовж 10 днів. У випадках легкої або середньої важкості – по 3 млн. МО 2 рази на день (вранці і увечері). До нього чутливі пневмококи, стептококи, менінгококи, мікоплазма, хламідії, легіонели, токсоплазма, трепонеми, нейсерії, хеліобактерна інфекція.
Рокситроміцин (рулід) призначають всередину по 150 мг 2 рази на день, у важких випадках – по 300 мг 2 рази на день всередину. За спектром дії подібний до азитроміцину. До нього резистентні синьогнійна і кишечна палички, шигели, сальмонели. Курс лікування 7-10 днів.
Кларитроміцин (клацид) найбільш ефективний по відношенню до легіонел, а також мікоплазм, хламідій, стрептококів, пневмококів. Призначається по 250 мг 2 рази на добу всередину, у важких випадках по 500 мг внутрішньовенно, курс лікування 10 днів.
Препаратами вибору другого ряду в лікуванні цієї категорії хворих на позалікарняні пневомонії є тетрацикліни, зокрема доксициклін (вібраміцин). Він призначається по 100 мг всередину 1 раз на день (у перший день – 200 мг), курс лікування 8-12 днів. Володіє бактеріостатичною дією, тому його слід застосовувати для доліковування після курсу лікування бактерицидним антибіотиком. Застосовується також при неефективності макролідів. Строки лікування 10-14 днів зазвичай перорально.
У хворих другої категорії виявляються такі супутні захворювання, як хронічний бронхіт, цукровий діабет, захворювання серця і судин, можливий алкоголізм. Основні етіопатогени: Streptococcus pneumoniаe, Hemophilus influenzae, Staphylococcus aureus, Мoraxella catarralis, грамнегативні аероби.
Найбільш ефективні схеми емпіричної терапії – поєднання нових макролідів (спіраміцин, азитроміцин, рокситроміцин) з цефалоспоринами ІІ-Ш генерації або β -лактами (інгібітори β -лактамаз – уназин, аугментин, амоксиклав). Серед них найбільш ефективним є мефоксин (цефокситин), цефатаксим (клафоран), ціфоперазон (цефобід). Зазвичай їх призначають по 1г 2-4 рази на день інтрамускулярно упродовж 8-14 днів. Це бета-лактамні бактерицидні антибіотики широкого спектру дії.
З успіхом хворим цієї групи може бути застосований котримоксазол (бісептол: триметоприму 80 мг + сульфаметоксазолу 200 мг). Його призначають по 2 таблетки двічі на добу упродовж від 5-6 до 10-15 днів. Вводиться цей препарат і внутрішньовенно по 5-10 мл.
При неефективності макролідів з цефалоспоринами, а також котримоксазолу, застосовують іміпенем/циластатин або тієнам. Це бета-лактамний бактерицидний антибіотик, який менше, ніж пеніциліни, цефалоспорини і аміноглікозиди спричиняє вивільнення з мікробів їх ендотоксину. У легких випадках вводиться по 250 мг кожні 6 годин (1 г на день) внутрішньовенно. У випадках середньої важкості – по 500 мг кожні 8 годин (1, 5 г на добу) внутрішньовенно. При важких формах пневмонії вводять внутрішньовенно по 500 мг кожні 6 годин (2 г на день). Вища добова доза 4 г.
Третя категорія відзначається у хворих, яким понад 60 років із супутньою патологією. Вона характеризується високим рівнем смертності упродовж першого тижня захворювання (5-25%). Захворювання викликається полімікробними патогенами, які є відображенням супутніх процесів. Важливою є роль аспірованої орофарингеальної флори, часто зустрічаються: Staphylococcus aureus, Legionella spp., Chlamidia pneumoniаe, грамнегативні аероби та респіраторні віруси. В даному випадку необхідна госпіталізація, парентеральна терапія, щонайменше в перші дні захворювання. В майбутньому при позитивному клінічному ефекті після 3-5 днів лікування можливий перехід на пероральне застосування антибіотиків (ступенева терапія).
У лікуванні рекомендується застосовувати макроліди у поєднанні з цефалоспоринами ІІ-Ш генерації або β -лактамами (інгібіторами β -лактамаз). При легіонельозній пневмонії ефективним є поєднання макролідів з ріфампіцином.
Амоксиклав (амоксициліну 250 мг + клавулонової кислоти 125 мг) призначають по 1-2 таблетці кожні 8 годин упродовж 8-12 днів. Він зв’язує бета-лактамази й тієнам.
При четвертій категорії захворювання важке, потребує термінової госпіталізації та проведення інтенсивної терапії, оскільки смертність при ньому сягає 50%.
Виражений ступінь важкості у хворих негоспітальною пневмонією обумовлює покази для обов’язкової госпіталізації: частота дихань понад 30 за 1 хв; АТ менший 90/60 мм рт.ст.; рентгендослідження вказує на наявність білатеральних змін в легенях або ж втягнення в патологічний процес декількох долей легень, збільшення розмірів затінення на 50% і більше за останні 48 годин спостереження; потреба в механічній вентиляції легень; діурез – менше 20 мл/годину.
При цьому спектр мікробної флори залишається таким же, як і в попередньої категорії хворих з частим приєднанням Pseudomonas aeroginosa.
В лікуванні хворих четвертої групи використовують (парентерально) макроліди в поєднанні з цефалоспоринами або тієнам (4 г/добу), або ж фторхінолони. З останніх найчастіше застосовують пефлоксацин (абактал) по 400 мг (розчиняється лише на 5% розчині глюкози – 200 мл) двічі на день внутрішньовенно, ципрофлаксацин (цифран) – 100 мг двічі на день внутрішньовенно та офлоксацин (таривід) – 200 мг (також на 5% розчині глюкози) 2 рази на день внутрішньовенно. Ці препарати блокують бактеріальну ДНК-азу, тобто інгібують утворення ДНК.
Упродовж перших днів інтенсивної терапії до вказаних вище антибіотиків додають аміноглікозиди – гентаміцин (3-5 мг/кг/добу), амікацин (15 мг/кг/добу), нетроміцин (6 мг/кг/добу), тобраміцин.
У хворих з недостатнім клінічним ефектом, з вираженими деструктивними змінами в легенях, ризиком розвитку септичних ускладнень доцільним є призначення карбопенемів (іміпенем, меропенем) та глікопептидів (ванкоміцин) – табл. 30.
| Таблиця 30. | ||
| Рекомендації Американського Торакального Товариства щодо стандартизації лікування хворих на позалікарняні пневмонії (ПП). | ||
| Групи пацієнтів | Збудники інфекції | Рекомендації |
| 1.ПП у хворих до 60 років без супутньої патології (смертність 1-5%) | Streptococcus pneumoniae Mycoplasma pneumoniae Респіраторні віруси Chlamydia pneumoniae Haemophilus influencаe Legionella pneumoniae Staphylococcus aureus Ендемічний гриб Грамвід’ємні аеробні бактерії | ü Макроліди: азитроміцин; кларитроміцин (клацид); спіроміцин (роваміцин); рокситроміцин (рулід) ü Тетрацикліни: доксициклін (вібраміцин) |
| 2. ПП у віці 60 років і старші з супутньою патологією при можливості амбулаторного лікування (смертність ≤ 5%) | Streptococcus pneumoniae Респіраторні віруси Haemophilus influencаe Грамвід’ємні аеробні бактерії Staphylococcus aureus Moxarella catarrhalis Legionella pneumoniae | ü Макроліди + цефалоспорини ІІ-ІV покоління ü Триметоприм (сульфометаксозол) ü Бета-лактамні антибіотики ü Інгібітори бета-лактамаз (тієнам, амоксиклав) |
| 3. ПП у віці> 60 років. Необхідна госпіталізація хворого, але без застосування інтенсивної терапії (смертність 5-25%). | Streptococcus pneumoniae Haemophilus influencаe Полімікробні агенти Грамвід’ємні аеробні бактерії Legionella pneumoniae Респіраторні віруси Staphylococcus aureus Mycoplasma pneumoniae Moxarella catarrhalis Ендемічний гриб | ü Макроліди + цефалоспорини ІІ-ІV покоління ü Бета-лактамні антибіотики ü Інгібітори бета-лактамаз (тієнам, амоксиклав, аугментин) |
| 4.ПП з важким перебігом, вимагає інтенсивної терапії (смертність досягає 50%) | Streptococcus pneumoniae Legionella pneumoniae Грамвід’ємні аеробні бактерії Mycoplasma pneumoniae Респіраторні віруси Haemophilus influencаe Ендемічний гриб P.aeruginosa | ü Макроліди + цефалоспорини ІІ-ІV покоління ü Фторхінолони (абактал, цифран) ü Аміноглікозиди |
Внутрішньогоспітальна або нозокоміальна пневмонія виникає у випадках внутрішньолікарняного інфікування: при інтубації трахеї, штучній вентиляції легень, тривалому лікуванні антибіотиками, оперативних втручаннях, хірургічних, урологічних, стоматологічних маніпуляціях. При цьому хворі, ослаблені внаслідок основного захворювання, з приводу якого власне вони й госпіталізовані, інфікуються так званою нозокоміальною інфекцією, малопатогенною для здорових осіб. Вентилятор-асоційована пневмонія – особливий типвнутрішньогоспітальної пневмонії, що розвивається через 48 і більше годин після проведення штучної вентиляції легень і є частим ускладненням цього виду терапії. Смертність внаслідок нозокоміальних пневмоній дуже висока – 50-70%.
В етіології нозокоміальних пневмоній домінують Staphylococcus aureus, грамвід’ємні мікроорганізми: Pseudomonas, Klebsiella, Proteus, ентеробактерії, кишечна паличка. У гематологічних хворих (особливо з нейтропенією на фоні поліхіміотерапії) має значення патогенна грибкова флора (Candida, Aspergillus, Rizopus). Джерелами інфікування в стаціонарі можуть бути: навколишнє середовище – повітря (аспергіли), вода (легіонела), бактеріоносійство персоналу (стафілокок), медичні інструменти і устаткування – ендотрахеальні трубки, катетери, бронхоскопи, дихальні апарати, лікарняне сміття (RSV, Haemophilus influencаe, Staphylococcus aureus, P.aeruginosa).
Аспергільозна пневмонія починається гостро з картини абсцедуючої пневмонії та кровохаркання. Відмічається висока температура тіла, біль в грудях, кашель з харкотинням без запаху, схуднення, анемія. Рентгенологічно: картина абсцедуючої пневмонії. При бронхоскопії – явища гнійного бронхіта.
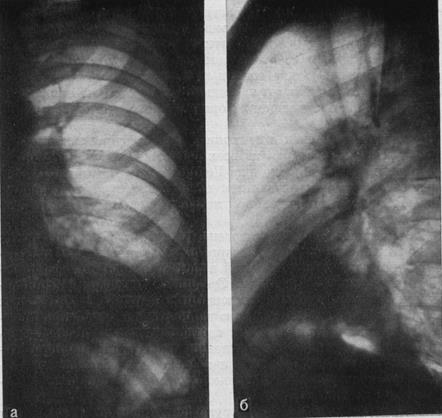 |
 |
Рис. Крупозна нижньодолева пневмонія.
а – пряма пооекція;
б - бокова проекція.
Легіонельозна пневмонія або хвороба легіонерів протікає як долева (рідше як вогнищева) пневмонія (іноді як тотальна). Часто ускладнюється абсцедуванням, парапневмонічним плевритом, спонтанним піопневмотораксом. Спостерігається важка інтоксикація, часто інфекційно-токсичний шок, інтерстиціальний набряк легень. Діагноз базується на знаходженні 4-кратного зростання титру антитіл до легіонели в парних сироватках. В харкотинні та в бронхіальних змивах можна знайти збудника захворювання.
Стафілококова пневмонія характеризується розвитком деструктивних змін у легенях з утворенням порожнин. Розрізняють декілька форм цієї пневмонії: первинна (бронхогенна), метастатична стафілококова деструкція легень, інфільтративна бульозна, абсцедуюча, легенево-плевральна. Бронхогенна форма розвиваєтьтся гостро з високої температури з дрижаками, кашлем з гнійним або кров’янистим харкотинням, болю у грудях, задишки, ціанозу. Діагноз підтверджує рентгендослідження грудної клітки. В харкотинні знаходять стафілококи в титрі 108 і вище.
Клебсіела-пневмонія частіше зустрічається у осіб, які страждають алкоголізмом, фізично ослаблених людей похилого і старечого віку. Вона може бути гострою і затяжною або “повзучою” з повільним розвитком запалення. Зазвичай клебсієла-пневмонія починається бурхливо з дрижаків, кашлю з виділенням слизового тягучого харкотиння. Температура тіла ремітуюча або хвилеподібна, триває біля 1 ½ тижня. Дихання зазвичай бронхіальне (альвеоли і бронхи заповнені слизово-бактеріальними масами). Рентгенологічно знаходять затінення, що займає долю з фокусами інфільтративних змін в інших ділянках цієї або й другої легені. Діагноз підтверджує бактеріологічне дослідження харкотиння.
Кандидозна пневмонія характеризується повільним початком, із загальної слабкості, підвищеного потіння, втрати апетиту. Температура тіла субфебрильна, але тривала. Харкотиння мізерне, вязке, з домішкою крові. Перкуторно: вкорочення легеневого звуку, аускультативно – дрібноміхурцеві хрипи. При повторних дослідженнях в харкотинні наростає кількість грибів. Серологічна реакція в динаміці вирішує діагноз.
Важкість внутрішньогоспітальної пневмонії визначається з урахуванням наявності або відсутності кожного з наступних критеріїв: застосування інтенсивної терапії; дихальна недостатність, що визначається як необхідність у проведенні механічної вентиляції або кисневої терапії; швидке рентгенологічне прогресування, мультилобарна пневмонія або утворення порожнин у легеневих інфільтратах; важкий сепсис із гіпотензією і/або важка органна дисфункція.
З урахуванням ступеня важкості, факторів ризику і періоду госпіталізації виділяються наступні групи хворих із внутрішньогоспітальною пневмонією для проведення емпіричної терапії:
· Перша група – хворі без факторів ризику з легким і помірним ступенем важкості внутрішньогоспітальної пневмонії, що розвивалася в будь-який час госпіталізації або важкою внутрішньогоспітальною пневмонією із раннім початком (до 5 днів госпіталізації).
· Друга група – хворі із специфічними факторами ризику, з легким і помірним ступенями важкості внутрішньогоспітальної пневмонії, що розвивалась в будь-який час госпіталізації або важкою внутрішньогоспітальною пневмонією із раннім початком (до 5 днів госпіталізації).
· Третя група – хворі з важкою внутрішньогоспітальною пневмонією при наявності факторів ризику або такої, що розвивалася в пізні терміни (більше 5 днів від початку госпіталізації).
Всі режими антибіотикотерапії внутрішньогоспітальної пневмонії передбачають довенне введення антибіотиків, що поєднується з інтенсивною терапією патогенетичних порушень і ускладнень.
Можлива монотерапія цефалоспоринами ІІ і Ш генерації: β -лактами (інгібіторами β -лактамаз), фторхінолонами, ін’єкційними макролідами. Проте монотерапію бажано проводити після визначення мікробного патогена.
При патогенній етіологічній ролі поєднаної та анаеробної інфекції призначається іміпенем. При виявленні діагностично значимої кількості грибкової флори призначається діфлюкан, амфотерицин В, нізорал, ламізил.
Важким хворим, які довго перебувають в стаціонарі, у відділеннях інтенсивної терапії і приймали антибіотики раніше, необхідно призначити комбіновану терапію: аміноглікозид+антипсевдомонадні пеніциліни або цефалоспорин + ванкоміцин, аміноглікозид + іміпенем + ванкоміцин.
При нозокоміальних пневмоніях рекомендуються наступні поєднання антибіотиків: кліндоміцин (далацин Ц) + азтреонам (азактам); кліндоміцин (далацин Ц) + ванкоміцин; бета-лактами/інгібітори бета-лактамаз(аугментин, тієнам) + ванкоміцин; фторхінолони (абактал, цифран, таривід) + рифампіцин.
Кліндаміцин (далацин Ц) – похідне лінкоміцину, інгібує синтез білка мікробною клітиною (подібно до макролідів і тетрацикліну), в низьких концентраціях діє бактеріостатично, а у високих – бактерицидно. Застосовується всередину з інтервалом у 6 годин, добова доза 0, 6 г на добу. Внутрішньовенно або інтрамускулярно вводиться з інтервалом 6-12 годин, середня добова доза 1, 2 г.
Азтреонам (азактам) – новий клас антибіотиків з групи монобактамів. В основі його структури лежить просте бета-лактамне кільце (на відміну від пеніцилінів і цефалоспоринів, в яких бета-лактамне кільце зв'язано з тіазолідиновим). Стійкий до бета-лактамаз грамвід’ємної флори, але руйнується бета-лактамазою стафілококів. Вводиться внутрішньовенно та інтамускулярно кожні 8 годин, середня добова доза 3-6 г.
Ванкоміцин – антибіотик з групи поліпептидів, гальмує синтез мікробної оболонки і утворення ДНК. Діє бактерицидно по відношенню до більшості пневмококів, бета-лактамазотвірних стафілококів. Вводиться внутрішньовенно з інтервалом 8-12 годин, середня добова доза 30 мг/кг/добу, максимальна 3г/добу.
Рифампіцин – антибіотик з групи анзаміцинів, вбиває бактерії, зв’язуючись з ДНК-залежною РНК-полімеразою, гальмує синтез РНК мікробів. Дія бактерицидна. Застосовується всередину по 0, 15 г 2 рази на день. Рифампіцин – форма цього препарату для інтрамускулярного (по 1, 5-3 мл, тобто 125 і 250 мг кожні 8-12 годин) та внутрішньовенного (по 10 мл, тобто 500 мг кожні 6-12 годин) введення.
У випадках нозокоміальної пневмонії грибкової етіології призначають протигрибкові макроліди амфотерицин В (вводиться лише внутрішньовенно з інтервалами в 72 години, середня добова доза складає 0, 25-1мг/кг маси тіла) та флуцитозон (застосовується всередину з інтервалом 6 годин, середня добова доза 50-100 мг/кг маси тіла).
Аспіраційні пневмонії (можуть бути як внітрішньогоспітальні, так і негоспітальні). Майже завжди зв’язані з анаеробною і/або грамвід’ємною мікрофлорою, а також з неклостридіальними облігатними анаеробами (Bacteroides fragilis et melaninogenicus, Peptostreptococcus, Fusobacterium nucleatum тощо). Ці мікроорганізми викликають важку пневмонію з ранньою деструкцією легеневої тканини та розвитком нагнійних захворювань легень (абсцес, гангрена). Ця пневмонія розвивається частіше у важких хворих, які перебувають в стані непритомності, після наркозу, при алкогольному сп’янінні. Фактично розвивається аспіраційний пневмоніт. Характерні ознаки: задишка, кашель з виділенням гнійного і кров’янистого харкотиння. Іноді виникають напади ядухи, що нагадує приступ бронхіальної астми. Температура тіла підвищується до 39-40˚ С. Перкуторно знаходять укорочення легеневого звука. Дихання часто бронхіальне з різнокаліберними вологими хрипами. При повному закритті бронха розвивається ателектаз (дихання не прослуховується).
При аспіраційній пневмонії у потопальників спочатку аспірована вода блокує просвіти дрібних бронхів (долькові ателектази), в подальшому вона потрапляє в альвеоли і виникає гострий набряк легень.
Рентгенологічно при аспіраційній пневмонії знаходять великі зони затінення в середніх і нижніх відділах обох легень. Вогнища затінення (1-3 см) зазвичай неправильної форми, без чітких контурів. Корені легень розширені і неструктурні.
Аспіраційний пневмоніт внаслідок вдихання диму з високою концентрацією окису вуглецю, парів азотної та сірчаної кислот, хлора, сльозоточивих газів характеризується спазмом бронхіол, набряканням слизової оболонки бронхів, гострим здуттям альвеол, формуванням множинних ателектазів та інших ознак внаслідок набряку ацинусів і дольок.
Бензинова пневмонія (у водіїв) виникає гостро, швидко з’являється сильний біль у грудях, кашель з виділенням кров’янистого (іноді іржавого) харкотиння. Температура тіла 38-39˚ С. Обличчя гіперемоване, часом ціанотичне. Дихань до 30 за 1 хв. В нижніх відділах легень знаходять притуплення перкуторного звуку, ослаблене або жорстке дихання, звучні дрібноміхурцеві хрипи. Рентгенкартина – великі одиничні та зливні інфільтрати.
Лікування ефективне при призначенні кліндаміцину, напівсинтетичних пеніцилінів, стійких до β -лактамаз (амоксицилін, клавуланова кислота), цефалоспоринів Ш генерації з метранідазолом. В дуже важких випадках при можливій асоціації анаеробів з грамнегативними ентеробактеріями або псевдомонадами призначаються імепенем або піперацилін, тазобактам, тієнам 0, 5 г внутрішньовенно 3 рази на добу.
Для успішного проведення етіотропної антибактеріальної терапії пневмонії є важливим застосування лікарських засобів, що покращують бронхіальний дренаж-стимуляторів сурфактантної системи легень (амброксол), муколітиків (бромгексин), лікування супутніх захворювань.
Імунодефіцитні пневмонії. Особоливостями пневмоній у осіб з імунодефіцитними станами є торпідний перебіг захворювання, домінування загальних ознак захворювання (субфебрилітет, слабість, запаморочення, схуднення, головний біль, непрацездатність) над бронхолегеневими ознаками (задишка, в’ялий кашель, мізерні перкуторні та аускультативні зміни в легенях). Недостатньо чіткими є й результати рентгенологічного дослідження. Діагноз ставиться за результатами імунограми в динаміці. При цьому в гемоциркуляції зменшується загальна кількість Т-та В-лімфоцитів (особливо Т-хелперної субпопуляції), природніх кіллерів, сироваткових IgA, M, G та секреторного IgA (в бронхіальному секреті), інтерлейкінів ІL-1, ІL-4, ІL-6, ІL-8, а також комплемента, лізоциму, бета-лізинів, інтерферонів тощо.
Лікування пневмоній у осіб з імунодефіцитними станами слід проводити з використанням цефалоспоринів ІІІ-ІV покоління (цефатаксим, цефобід) в поєднанні з аміноглікозидами ІІ-ІІІ покоління (гентаміцин, тобраміцин, сизоміцин, амікацин, нетцеміцин). Тривалість антибактеріальної терапії пневмоній зазвичай складає 7-14 діб і продовжуються 3 доби після нормалізації температури. Пневмонії, які спричиняються ентеробактеріями і Pseudomonas aeruginosa, лікують упродовж 21-42 днів. Абсцедуючу пневмонію слід лікувати упродовж 42-56 днів. При відсутності ефекту ініціально призначеної терапії слід замінити антибіотики у відповідності з результатами первинного або повторних мікробіологічних досліджень. Інший шлях – призначення альтернативних препаратів (другої лінії).
Затяжний і прогресуючий перебіг пневмонії може бути зумовлений помилками в ініціальній антибактеріальній терапії. Одначе можуть бути й інші причини: локальна обструкція дихальних шляхів (рак, аденома, рубцевий стеноз дренуючого бронха, закупорка бронха в’язким слизовим секретом); вроджена або набута бронхоектазія; муковісцидоз; імунодефіцитний стан; абсцедування; рецидивуюа аспірація (ахалазія кардії, рак стравоходу); активація латентної туберкульозної інфекції.
Серйозною проблемою при проведенні антибіотикотерапії є антибіотикорезистентність збудників пневмонії.
Основними механізмами розвитку антибіотикорезистентності є: ферментна деградація бактерій; зміна біохімічної скерованості їх взаємодії з антибіотиками; трансформація бактерій під впливом факторів довкілля.
Великою небезпекою сьогодення є розвиток мікробної резистентності до бета-лактамних антибіотиків. Стратегією попередження такої резистентності мікробів є застосування антибіотиків – інгібіторів бета-лактамаз.
Схема комплексного лікування хворих на важкі пневмонії: антибіотики (згідно антибіотикограми); корекція мікроциркуляторних порушень (гепарин 20000 ОД на добу; реополіглюкін 400 мл на добу), дезінтоксикаційна терапія (реополіглюкін 400 мл на добу, глюкоза 5% 400-800 мл на добу, фізіологічний розчин Рінгера 1000-3000 мл на добу); кортикостероїдна терапія (преднізолон 60-90 мг довенно або еквівалентні дози гідрокортизону чи дексаметазону); імунозаступна терапія (імуноглобулін 6-10 г на добу довенно одноразово, нативна або свіжозаморожена плазма), оксигенотерапія, антиферментні препарати (контрикал, гордокс 10000-100000 ОД на добу при загрозі абсцедування); антиоксидантна терапія (вітамін Е, аевіт; аскорбінова кислота 2, 0 г на добу); бронхолітична і відхаркуюча терапія (еуфілін 2, 4% 5-10 мл довенно краплинно 2 рази на добу; атровент 2-4 вдихи 3 рази на добу; теопек 0, 25-0, 5 г на добу; теофілін 0, 35-0, 7 г на добу; лазолван 25 мг (2 мл) довенно чи внутрішньом’язово 1-2 рази на добу або табл. по 30 мг 3 рази на добу; бромгексин 8 мг 3 рази на добу).
Прогноз при вогнищевих негоспітальних пневмоніях сприятливий, після лікування наступає повне видужання. Летальність – 9-11% випадків.
При нозокоміальних пневмоніях прогноз серйозний і при важкому токсичному перебігу їх, особливо в реанімаційних відділеннях летальність досягає 40-50%. Особлива форма вірусної грипозної геморагічної пневмонії навіть на фоні антибіотикотерапії закінчується летальним наслідком.
Профілактика пневмонії. Специфічної профілактики немає. Необхідні заходи по підвищенню активності факторів неспецифічної резистентності та специфічної імунологічної реактивності. Це досягається систематичним заняттям спортом, дихальною гімнастикою, повноцінним збалансованим харчуванням з достатньою кількістю вітаміно-мікроелементних препаратів, особливо тих, які містять цитопротектори – вітаміни А, Е, мікроелемент селен.
|
|