
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Лабораторная диагностика
|
|
Исследование кардиоспецифичных маркеров- исследуют концентрацию креатинфосфокиназы (КФК), аспартатаминотрансферазы (АСТ), лактатдегидрогеназы (ЛДГ), гликогенфосфорилаза (ГФ), миоглобин (Мг), миозин и кардиотропонин Т и I. Специфичными для поражения только кардиомиоцитов являются изоферменты КФК-МВ и ЛДГ-1, иммунохимическое определение КФК-МВ, массы ГФ-ВВ, изоформы изофермента КФК-МВ и кардитропонины I и Т.
(46)Функциональные нагрузочные пробы. Понятие о чувствительности и специфичности теста. Применение ЭКГ, чреспищеводной электростимуляции (ЧПЭС), холтеровского мониторирования, велоэргометрии. Радиоизотопные методы исследования при ИБС. Ультразвуковые методы в диагностике ИБС.
ЭКГ регистрирует нарушения сердечного ритма и проводимости, инфаркт миокарда и нестабильную стенокардию, эпизоды безболевой ишемии миокарда гипертрофию или перегрузку желудочков сердца и предсердий, кардиомиопатии и миокардиты и т.д.
Электрокардиограмма - это запись колебаний разности потенциалов, возникающих на поверхности возбудимой ткани или окружающей сердце проводящей среды при распространении волны возбуждения по сердцу. Запись ЭКГ производится с помощью электрокардиографов - приборов, регистрирующих изменения разности потенциалов между двумя точками в электрическом поле сердца (например, на поверхности тела) во время его возбуждения.
В электрокардиографическом заключении указывают:
1) основной водитель ритма: синусовый или несинусовый (какой именно) ритм;
2) регулярность ритма сердца: правильный или неправильный ритм;
3) число сердечных сокращений (ЧСС);
4) положение электрической оси сердца;
5) наличие четырех электрокардиографических синдромов: а) нарушений ритма сердца; 6) нарушений проводимости; в) гипертрофии миокарда желудочков и/или предсердий, а также их острых перегрузок; г) повреждений миокарда (ишемии, дистрофии, некрозов, рубцов и т.п.).
Длительное мониторирование ЭКГ по Холтеру. Метод применяется в основном для диагностики преходящих нарушений ритма сердца, выявления ишемических изменений ЭКГ у больных ИБС, а также для оценки вариабельности сердечного ритма. Существенным преимуществом метода является возможность длительной (в течение 1-2 сут) регистрации ЭКГ в привычных для пациента условиях.
Использование длительного мониторирования ЭКГ по Холтеру является частью обязательной программы обследования больных с нарушениями ритма сердца или с подозрением на наличие таких нарушений. Наибольшее значение этот метод имеет у пациентов с пароксизмальными аритмиями. Метод позволяет:
1) установить факт возникновения пароксизмальных нарушений ритма сердца и определить их характер и продолжительность, поскольку у многих больных сохраняются относительно короткие эпизоды пароксизмов аритмий, которые в течение длительного времени не удается зафиксировать с помощью классического ЭКГ-исследования.
2) изучить корреляцию между пароксизмами нарушений ритма и субъективными и объективными клиническими проявлениями болезни (перебои в работе сердца, сердцебиения, эпизоды потери сознания, немотивированной слабости, головокружений и т.п.).
3) составить ориентировочное представление об основных электрофизиологических механизмах пароксизмальных нарушений ритма сердца, так как всегда имеется возможность зарегистрировать начало и конец приступа аритмий.
4) объективно оценить эффективность проводимой противоаритмической терапии.
Диагностика ишемической болезни сердца
Длительное мониторирование ЭКГ по Холтеру у больных ИБС используется для регистрации преходящих изменений реполяризации желудочков и нарушений ритма сердца. У большинства больных ИБС метод холтеровского мониторирования ЭКГ позволяет получить дополнительные объективные подтверждения временной преходящей ишемии миокарда в виде депрессии и/или элевации сегмента RS-T, часто сопровождающихся изменениями ЧСС и AД. Дает возможность изучить взаимосвязь эпизодов ишемических изменений ЭКГ с разнообразными клиническими проявлениями болезни, в том числе и атипичными. Длительное мониторирование ЭКГ по Холтеру является незаменимым методом исследования для выявления эпизодов так называемой бессимптомной ишемии миокарда, смещение сегмента RS-T во время повседневной жизненной активности всегда возникает бессимптомно.
Особенно большое значение метод холтеровского ЭКГ-мониторирования имеет в диагностике так называемой вариантной стенокардии Принцметала (вазоспастической стенокардии), в основе которой лежит спазм и кратковременное повышение тонуса коронарной артерии. На ЭКГ во время приступов вариантной стенокардии Принцметала чаще наблюдается внезапный подъем сегмента RS-T выше изолинии (трансмуральная ишемия), хотя в отдельных случаях может встречаться и его депрессия (субэндокардиальная ишемия). Важно, что эти изменения сегмента RS-T, так же как и приступы стенокардии, развиваются в покое, чаще ночью, и не сопровождаются (по крайней мере, в начале приступа) увеличением ЧСС более, чем на 5 ударов в минуту. Непрерывная запись ЭКГ позволяет выявить еще один важный отличительный признак стенокардии Принцметала: смещение сегмента RS-T в начале приступа происходит очень быстро, скачкообразно и также быстро исчезает после окончания спастической реакции. Также результаты могут использоваться для оценки эффективности антиангинальной терапии у больных ИБС.
Эхокардиография - широко распространенная современная ультразвуковая методика, применяемая для диагностики многообразной сердечной патологии. В настоящее время используются как обычная чрезгрудная, так и чреспищеводная и внутрисосудистая эхокардиография. ЭхоКГ представляет собой рутинный, простой и бескровный метод диагностики заболеваний сердца, основанный на способности ультразвукового сигнала проникать через ткани и отражаться от них. Отраженный ультразвуковой сигнал затем принимается датчиком. Чрезгрудная (поверхностная, трансторакальная) эхокардиография - рутинная ультразвуковая методика исследования сердца, собственно, та методика, которую чаще всего традиционно называют ЭхоКГ, при которой ультразвуковой датчик контактирует с кожными покровами больного и основные приемы которой будут представлены ниже. При исследовании методом чреспищеводной эхокардиографии миниатюрный ультразвуковой датчик закреплен на приборе, напоминающем гастроскоп, и расположен в непосредственной близости к базальным отделам сердца - в пищеводе. Показаниями для чреспищеводной ЭхоКГ являются.
1. Инфекционный эндокардит
2. Ишемический инсульт
3. Осмотр предсердий перед восстановлением синусового ритма,
4. Искусственные клапаны сердца
5. Для определения степени и причины митральной регургитации, подозрении на эндокардит.
6. Пороки клапанов сердца, для определения вида хирургического лечения.
7. Дефект межпредсердной перегородки.
8. Болезни аорты. Для диагностики расслоения аорты, интрамуральной гематомы.
9. Интраоперационный мониторинг для мониторирования функции левого желудочка (ЛЖ) сердца, выявления остаточной регургитации по окончании клапансохраняющей кардиохирургической операции, исключения наличия воздуха в полости ЛЖ по окончании операции на сердце.
10. Плохое «ультразвуковое окно», исключающее трансторакальное исследование
Двухмерная эхокардиография (В-режим)- Чрезгрудная двухмерная эхокардиография позволяет визуализировать сердце в реальном масштабе времени и является ориентиром при исследовании сердца в М-режиме и в режиме ультразвукового допплера. При визуализации сердца в М-режиме получают графическое изображение движения каждой точки его структур, через который проходит ультразвуковой луч. Это дает возможность оценить тонкие движения клапанов и стенок сердца, а также рассчитать основные параметры гемодинамики.
Допплер-ЭхоКГ представляет собой способ измерения скорости и определения направления потоков крови в полостях сердца и сосудах. Эхокардиография является наиболее простым, доступным и удобным методом оценки наиболее важных показателей сократимости сердца (прежде всего фракции изгнания ЛЖ) и параметров гемодинамики (ударного объема и индекса, сердечного выброса и индекса). Она является методом диагностики клапанной патологии, дилатации полостей сердца, локального и/или диффузного гипокинеза, кальциноза структур сердца, тромбоза и аневризм, наличия жидкости в полости перикарда.
В настоящее время становятся распространенными нагрузочные тесты с одновременной визуализацией структур сердца с помощью ультразвука. Стресс-эхокардиография используется в основном для диагностики ишемической болезни сердца. Чаще всего в качестве нагрузочного агента применяется вводимый внутривенно добутамин, который увеличивает кислородный запрос миокарда, что при наличии стенозов коронарных артерий вызывает его ишемию. На ишемию миокард отвечает снижением локальной сократимости в зоне стенозированного сосуда, что и выявляется с помощью эхокардиографии.
В кардиологии наиболее часто из функциональных проб используют пробы с физической нагрузкой (велоэргометр, тредмил). Их проводят у больных обычно с целью диагностики, определения прогноза и функциональной оценки. Непрерывная ступенчато-возрастающия нагрузка дается до появления симптомов, указывающих на ее плохую переносимость, либо до достижения испытуемым определенной ЧСС (субмаксимальная, максимальная). Величина выполненой нагрузки обычно выражается в ваттах (W). Может быть указано также максимальное потребление кислорода в единицах МЕТ (метаболический эквивалент) - в мл использованного кислорода на 1 кг веса тела в мин. В ходе нагрузки регистрируется ЭКГ, АД, иногда вентиляционные показатели. Различают физиологические и патологические реакции на нагрузку. Патологической реакцией, имеющей наибольшее клинико-диагностическое значение при КБС, является появление стенокардии и изменения ЭКГ в виде снижения сегмента ST горизонтального или косонисходящего вида на 1 мм или больше. К патологическим изменениям АД относится его недостаточное повышение или снижение при нагрузке, что указывает на развитие выраженной дисфункции левого желудочка, или чрезмерное повышение АД (при артериальной гипертонии).
Функциональные или нагрузочные пробы в кардиологии используются для определения реакции сердечно-сосудистой системы при повышении требований к ней (физическая, психоэмоциональная нагрузка) или в искусственных условиях (изменения положения тела в пространстве, после введения фармпрепаратов) для диагностики, определения прогноза и функциональной оценки
Пробы с физической нагрузкой как наиболее физиологичные и информативные используются чаще других.
Психоэмоциональная проба заключается в выполнении логической, математической или механической задачи при неблагоприятных внешних условиях (ограниченное время, шум, температура, освещенность и др.).
Фармакологические пробы обычно проводятся с фармпрепаратами, вызывающими гемодинамические реакции, например с добутамином, обладающим быстрым и выраженным инотропным действием, или с дипиридамолом, вызывающим коронарную дилатацию и синдром коронарного «обкрадывания».
Типы нагрузочных тестов
С физической нагрузкой:
• динамическая (велоэргометр, тредмил)
• изометрическая (кистевой жим) Психоэмоциональные
Фармакологические (добутамин, дипиридамол)
С изменениями положения тела в пространстве и при ускорениях
Чреспищеводная кардиостимуляция
Пробы с изменением положения тела в пространстве и ускорением используются в авиакосмической медицине с целью отбора и контроля подготовки летчиков и космонавтов.
Чреспищеводная электрокардиостимуляция применяется для оценки функции синусового узла или провокации ишемии миокарда, вызванными учащением ритма сердца.
Во время нагрузки могут быть измерены гемодинамические (ЧСС, АД) и вентиляционные показатели (потребление кислорода, выделение углекислоты, частота дыхания, минутная вентиляция легких). В специальных случаях нагрузочные пробы часто сочетаются и с другими исследованиями: с эхокардиографией - с целью, например, выявления зон асинергии миокарда или со сцинтиграфией миокарда с таллием-201 для оценки его перфузии. Инструментальный контроль может осуществляться в автоматическом режиме (ЭКГ, АД). Для оценки ЭКГ используется компьютер, который по усредненному ЭКГ-комплексу анализирует положение сегмента ST, крутизну подъема или депрессии ST и другие параметры. Одновременно может определяться потребление кислорода и выделение углекислоты, что позволяет рассчитать энерготраты и аэробную способность (количество поглощенного в 1 мин кислорода на 1 кг веса тела).
При исследовании кардиологических больных наиболее физиологичными и информативными являются пробы с физической нагрузкой на велоэргометре или бегущей дорожке (тредмил), но может быть использован и 6-минутный тест с ходьбой.
Перед нагрузкой записывают ЭКГ в 12-ти отведениях в положении лежа и сидя, измеряют АД. Большинство нагрузочных проб проводят в виде непрерывной ступенчато-возрастающей нагрузки. Длительность каждого уровня нагрузки 1-5 мин. Желательно, чтобы общее время исследования не превышало 15 мин, так как в противном случае большинство пациентов не сможет продолжать работу из-за общей усталости и слабости в ногах.
Проба начинается с разминки в течение 1-2 мин, затем следует нагрузочный период, во время которого нагрузка постепенно или прерывисто (ступенеобразно) повышается.
В конце каждой ступени нагрузки записывается ЭКГ и измеряется АД.
Нагрузка дозируется либо в ваттах (W), либо в килопондметрах в мин, 1W = 6 килопондметров/мин.
Приведем несколько протоколов велоэргометрии (рис. 5.6), которые могут отличаться от применяемых в других странах и центрах:
1. Нагрузка начинается с 10 ватт в течение 1 мин и повышается на 10 ватт каждую минуту.
2. Нагрузка начинается с 20 ватт в течение 2 мин и повышается на 20 ватт каждые 2 мин.
3. Нагрузка начинается с 30 ватт в течение 3 мин и повышается на 30 ватт каждые 3 мин.
4. Нагрузка начинается с 25 или 50 ватт в течение 5 мин и повышается на 25-50 ватт каждые 5 мин («скандинавский» протокол).
Пороговая мощность выполненной нагрузки высчитывается по формуле:
Мощность = А + [(В - А)/Т]г,,
где А - мощность последней полностью выполненной ступени нагрузки; В - мощность той ступени нагрузки, на которой проба была прекращена; Т - длительность каждой ступени нагрузки (мин) по протоколу; t - длительность выполнения нагрузки (мин) на последней ступени.
Нагрузка на велоэргометре выполняется до тех пор, пока не появятся субъективные или объективные признаки нецелесообразности или невозможности ее продолжения, которые получили название критериев прекращения нагрузки
После прекращения пробы записывают/или наблюдают на мониторе ЭКГ в течение 5 мин или до полной ее нормализации.
Такое заключение основывается только на ишемических изменениях сегмента ST, которые включают:
• горизонтальную или косонисходящую депрессию сегмента ST (ST 80) на 1 мм или более;
• медленно-восходящую депрессию сегмента ST (ST 80) на 1, 5 мм или больше;
• подъем сегмента ST (ST 60) на 1 мм или больше в отведениях без постинфарктного зубца Q
Тредмилометрия
Используются многоступенчатые протоколы (Нотона, Брюса и др.), длительность каждой ступени нагрузки 1-3 мин. Для повышения мощности нагрузки увеличивают скорость движения дорожки и угол ее подъема. Во время ходьбы по дорожке испытуемые могут держаться за поручни.
Кистевой жим
Форма статической нагрузки, которая вызывает большее повышение АД и меньшее увеличение ЧСС по сравнению с нагрузкой на велоэргометре или тредмиле. Повышение ЧСС часто бывает недостаточным для провокации ишемии миокарда. Сначала регистрируется максимальная сила сжатия на ручном динамометре, затем испытуемый сжимает динамометр на 1/4-1/3 от максимальной силы и удерживает жим в течение 3-5 мин.
Противопоказания для пробы с физической нагрузкой*
• Нестабильная стенокардия
• Острый ИМ (в течение первых дней)
• Опасные аритмии
• Декомпенсированная сердечная недостаточность
• Высокие степени сино-аурикулярной или предсердно-желудочковой блокады
• Острые миокардиты, перикардиты
• Неконтролируемая АГ
 • Аневризма аорты
• Аневризма аорты
• Выраженный аортальный или субаортальный стеноз
• Острое системное заболевание
• Острый тромбофлебит
• Острое нарушение мозгового кровообращения
Основная терминология при оценке результатов тестов с физической нагрузкой
Истинно-положительный (ИП) - ненормальный ответ на нагрузку при болезни
Ложно-положительный (ЛП) - ненормальный ответ при отсутствии болезни
Истинно-отрицательный(ИО) - нормальный ответ при отсутствии болезни
Ложно-отрицательный(ЛО) - нормальный ответ в присутствии болезни
Чувствительность - процент больных КБС с ненормальным ответом на физическую нагрузку = ИП/(ИП+ ЛП)
Специфичность - процент обследованных без КБС с нормальным ответом на физическую нагрузку = ТИ/(ИО+ЛП)
Предсказуемая значимость (тест положительный) - процент больных с ненормальным ответом, у которых есть КБС, = ИП/(ИП + ЛП)
Предсказуемая значимость (тест отрицательный - процент обследованных с нормальным ответом, у которых нет КБС, = ИО/(ИО + ЛО)
ФАРМАКОЛОГИЧЕСКИЕ ПРОБЫ
Дипиридамол, вызывая коронарную вазодилатацию, способствует увеличению кровотока в неизмененных сосудах и его уменьшение (обкрадывание) в стенозированных, что создает ишемию в зоне их кровоснабжения. Дипиридамол вводят внутривенно из расчета 0, 75 мг/кг массы тела (иногда используют дозу 0, 84 мг/кг массы тела), на физиологическом растворе объемом 20 мл в течение 5 мин (4 мл/мин). Используется для провокации ишемии миокарда и в основном во время исследования перфузии миокарда с таллием-201
Добутамин, увеличивая силу сокращений миокарда, повышает его потребность в кислороде, что вызывает у больных КБС ишемию в зонах ответственности и развитие асинергии миокарда, которая оценивается с помощью ЭхоКГ. Инфузию добутамина начинают с малой дозы 0, 005 мг/кг/мин с медленным повышением до 0, 020-0, 04 мг/(кг-мин). Возникновение ишемии распознается с помощью сцинтиграфии миокарда с таллием-201 или стресс-ЭхоКГ.
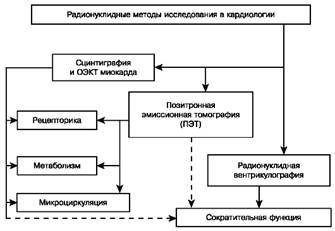
Особое место среди радионуклидных методов исследования в клинической кардиологической практике принадлежит перфузионной сцинтиграфии миокарда с хлоридом таллия, пирофосфатом, технетрилом.
Применение перфузионной сцинтиграфии миокарда позволяет оценить состояние перфузии и характер нарушения кровоснабжения миокарда, степень выраженности, распространенности и обратимости повреждения миокарда при различных заболеваниях, сопровождающихся поражением миокарда.
Перфузионная сцинтиграфия миокарда основана на оценке распределения внутривенно введенного радиофармпрепарата в сердечной мышце. Его распределение происходит пропорционально коронарному кровотоку и отражает его распределение в миокарде. Перфузионная сцинтиграфия является методом, предназначенным для выявления областей относительного или абсолютного снижения кровотока вследствие ишемии или рубцового повреждения миокарда. Оценка распределения перфузии по характеру распределения радиофармпрепарата может проводиться в покое, в сочетании с различными нагрузочными пробами, либо в покое и при нагрузке. Регистрация изображения может проводиться с применением плоскостной сцинтиграфии миокарда (СЦМ), однофотонной эмиссионной компьютерной томографии (ОЭКТ) или позитронной эмиссионной томографии (ПЭТ).
Метод радионуклидной вентрикулографии применяется для количественной оценки сократительной функции миокарда с использованием метки крови и последующей записью прохождения меченого пула крови через камеры сердца в виде радионуклидной ангиографии по первому прохождению препарата или при записи динамической сцинтиграфии, синхронизированной с ЭКГ. Для метки крови используют два подхода. В первом случае используют готовый набор альбумина человеческой сыворотки для метки плазмы при обычном внутривенном введении. Во втором - используется метка эритроцитов in vivo, где пациенту предварительно вводят нерадиоактивный препарат (пирофосфат), которые осаждаются на эритроцитах, а затем через 30 мин вводят радиоактивный технеций. В результате происходит метка эритроцитов.
Лучевая диагностика в последние три десятилетия достигла значительных успехов в первую очередь за счет внедрения компьютерной томографии (КТ), ультразвукового исследования (УЗИ) и магнитнорезонансной томографии (МРТ).
Прямая рентгенография - базисный метод лучевой диагностики. Он заключается в том, что рентгеновские лучи, прошедшие через тело пациента, создают изображение непосредственно на пленке.
Прямая рентгеноскопия (просвечивание) заключается в том, что прошедшее через тело пациента излучение, попадая на флюоресцирующий экран, создает динамическое проекционное изображение.
Непрямая рентгеноскопия -флюоресцирующий экран является частью электронно-оптического преобразователя, который усиливает яркость изображения более чем в 5000 раз. Результирующее изображение воспроизводится монитором и может быть записано на кинопленку, видеомагнитофон, магнитный или оптический диск.
Компьютерная томография - метод получения томографических изображений («срезов») в аксиальной плоскости без наложения друг на друга изображений соседних структур.
Спиральная КТ дает возможность реконструкции двухмерных изображений в различных плоскостях, позволяет создавать трехмерные виртуальные изображения органов и тканей человека.
Радионуклидная диагностика основана на обнаружении излучения, которое испускается радиоактивным веществом, находящимся внутри тела пациента. Для радионуклидных
исследований сердца используются различные препараты, меченные технецием-99т, и таллий-201. Метод позволяет получить данные о функциональных особенностях камер сердца, перфузии миокарда, существовании и объеме внутрисердечного сброса крови.
Однофотонная эмиссионная компьютерная томография (ОЭКТ) - вариант радионуклидной визуализации, при котором гамма-камера вращается вокруг тела пациента. Определение уровня радиоактивности с различных направлений позволяет реконструировать томографические срезы
В позитронной эмиссионной томографии (ПЭТ) используется эффект аннигиляции позитронов и электронов. Метод позволяет определять концентрацию радионуклидов и меченных ими продуктов жизнедеятельности, в результате чего удается изучить метаболические процессы в различных стадиях заболеваний.
Магнитно-резонансная томография (МРТ) - метод диагностической визуализации, в котором носителем информации являются радиоволны.
Ангиокардиографический метод применяется для изучения камер сердца и сосудов (в том числе коронарных). Пункционным способом (по методу Сельдингера) под контролем флюороскопии в сосуд (чаще всего бедренную артерию) вводится катетер. В зависимости от объема и характера исследования катетер продвигают в аорту, камеры сердца и выполняют контрастирование - введение определенного количества контрастного вещества для визуализации исследуемых структур. Исследование снимается кинокамерой или записывается видеомагнитофоном в нескольких проекциях. Скорость прохождения и характер наполнения контрастным препаратом сосудов и камер сердца дают возможность определить объемы и параметры функции желудочков и предсердий сердца, состоятельность клапанов, аневризмы, стенозы и окклюзии сосудов. Одновременно можно измерять показатели давления и насыщения крови кислородом (зондирование сердца).
На базе ангиографического метода в настоящее время активно развивается интервенционная радиология - совокупность малоинвазивных методов и методик терапии и хирургии ряда заболеваний человека. Так, баллонная ангиопластика, механическая и аспирационная реканализация, тромбэктомия, тромболизис (фибринолизис) дают возможность восстановить нормальный диаметр сосудов и кровоток по ним. Стентирование (протезирование) сосудов улучшает результаты чрескожной транслюминальной баллонной ангиопластики при рестенозах и отслоениях интимы сосудов, позволяет укрепить их стенки при аневризмах. С помощью баллонных катетеров большого диаметра осуществляют вальвулопластику - расширение стенозированных клапанов сердца. Ангиографическая эмболизация сосудов позволяет остановить внутренние кровотечения, «выключить» функцию органа (например, селезенки при гиперспленизме). Эмболизация опухоли производится при кровотечениях из ее сосудов и для уменьшения кровоснабжения (перед операцией).
(45)Вазоспастическая стенокардия. Причины. Клиническая картина. Диагностика, дифференциальная диагностика, лечебная тактика. Безболевая ишемия миокарда. Причины возникновения, клиническая картина, диагностика и дифференциальная диагностика, лечение.
Вазоспастическая стенокардия является формой стенокардии, обусловленной спазмом коронарных артерий, возникающего внезапно в сегменте крупной эпикардиальной артерии, в результате чего резко снижается коронарный кровоток и возникает, как правило, трансмуральная ишемия миокарда, проявляющаяся элевацией сегмента ST на ЭКГ.
Причины: Нарушение функции эндотелия (внутренней стенки сосуда) собственных артерий сердца, повреждение которого усиливает выработку мощных вазоконстрикторов (вещества, вызывающие спазм сосудов) и уменьшению производства вазодилататоров (вещества, расширяющие сосуд).
Выраженный спазм венечных артерий (собственных артерий сердца), ведущий к кратковременному динамическому перекрытию артерии (временное перекрытие артерии без нарушения ее структуры).
Факторами, способствующими возникновению спазма венечных артерий (вазоспазма), могут быть:
курение;
нарушение состава электролитов (калий, магний);
переохлаждение;
аутоиммунные заболевания (заболевания, в основе которых лежат реакции иммунитета, направленные против собственных органов или тканей организма).
Прекращение или уменьшение кровоснабжения сердца – оно приводит к нарушению сокращений сердца и электрической нестабильности миокарда (нарушение образования и проведения электрического импульса в сердце). В итоге происходит нарушение ритма и проводимости (любой ритм сердца, отличный от нормального, — ритма здорового человека).
Возникновение стенозирующего коронарного атеросклероза (поражение венечных, питающих сердце, артерий, при котором значительно сужен их просвет и уменьшено кровоснабжение сердца). В таких случаях вазоспастическая стенокардия может сочетаться со стенокардией напряжения (заболевание, характеризующееся болезненным ощущением или чувством дискомфорта за грудиной при физической нагрузке).
Клиника: Интенсивные болевые приступы возникают в покое, часто ночью во время сна или в ранние утренние часы (4—6 часов утра).
Болевым приступам, как правило, не предшествуют какие-либо провоцирующие факторы, повышающие потребность миокарда в кислороде (повышение ЧСС и АД, др.)
Боль локализуется за грудиной и иррадиирует в левую руку, плечо и лопатку. Продолжительность боли — от 3—10 мин, реже — до 20—30 мин. Нередко на фоне болевого приступа возникает брадикардия. Тахикардия может появиться на высоте приступа или в конце его, но лишь как следствие рефлекторной симпатической активации. Боль может сопровождаться одышкой, слабостью, потливостью, головокружением, что связано с дисфункцией ЛЖ и выраженными вегетативными нарушениями. Во время приступа вариантной стенокардии могут развиться преходящие внутрижелудочковые и AV-блокады, частая желудочковая экстрасистолия высоких градаций, пароксизмальная тахикардия и даже фибрилляция желудочков, внезапное формирование AV-блокады II или III степени, остановка синусного узла, что нередко сопровождается синкопальным состоянием.
Диагностика. Классическим ЭКГ-признаком вазоспастической стенокардии является элевация сегмента ST, свидетельствующая о наличии трансмуральной ишемии миокарда, обусловленной преходящей динамической окклюзией коронарных артерий. Реже отмечают ишемическую депрессию сегмента ST, что свидетельствует об отсутствии полной окклюзии крупной коронарной артерии или наличии спазма более мелких артерий и артериол при хорошем развитии коллатералей.
С помощью суточного мониторирования ЭКГ можно диагностировать важный отличительный признак вазоспастической стенокардии — быстрое, скачкообразное смещение сегмента ST и быструю его нормализацию после окончания спастической реакции.
Анализ анамнеза заболевания и жалоб (характер боли, где появляется боль, в какое время суток, как долго она длится, с чем пациент связывает ее возникновение, при каких условиях она прекращается).
Анализ семейного анамнеза (есть ли у кого-то из близких родственников заболевания сердца, какие; были ли в семье случаи внезапной смерти).
Общий анализ мочи и крови – выявляется сопутствующая патология, которая может повлиять на течение заболевания.
Биохимический анализ крови — определение содержания в крови общего холестерина (жироподобное вещество, строительный элемент клеток), холестерина низкой (холестерин, способствующий образованию холестериновых бляшек) и высокой плотности (предотвращает образование холестериновых бляшек), уровня сахара крови.
Холодовая проба — проводится в утренние часы. Заключается в том, что больной погружает кисть и предплечье правой руки в холодную воду (при t° = 0 ° С) с мелкими кусочками льда на 3-5 мин. ЭКГ регистрируется во время пробы и в течение 5—7 мин после ее окончания. В случае положительной пробы появляется приступ боли в области сердца и регистрируется подъем интервала на ЭКГ.
Эргометриновая проба. Проба с эргометрином (производная лизергиновой кислоты (аминокислота)) — считается высокочувствительной и специфичной, она основана на том, что эргометрин способен путем стимуляции определенных рецепторов вызывать спазм коронарных артерий (резкое сужение артерий, питающих сердце) и ишемию миокарда (недостаточное содержание крови в сердце, вызванное сужением или полным закрытием просвета артерии, питающей сердца). Если при введении вещества происходит зафиксированный спазм венечных артерий, то это подтверждает диагноз.
Нагрузочный тест (велоэргометрия или тредмил-тест) – это применение возрастающей ступенчатой физической нагрузки, выполняемой исследуемым на велоэгометре (особый вид велотренажера) или тредмиле (специальная беговая дорожка) под контролем ЭКГ для выявления ишемии сердца (недостаточное содержание крови в сердце, вызванное сужением или полным закрытием просвета артерии, питающей сердца) при нагрузке.
Эхокардиография (ультразвуковое исследование сердца) – позволяет обнаружить или исключить другие расстройства (например, клапанные пороки сердца) как причины возникновения симптомов, а также оценить функцию желудочков, размеры полостей сердца и т.д.
Коронарная ангиография (инвазивная методика (с проникновением с помощью катетера в сосуды сердца) – определяет, есть ли атеросклеротический стеноз коронарных артерий (поражение венечных, питающих сердце, артерий, при котором значительно сужен их просвет, и уменьшено кровоснабжение сердца), степень его выраженности).
Лечение. Антитромбоцитарные препараты
Бета-адреноблокаторы
Антагонисты кальция.
Нитраты
При неэффективности данных методов или по другим значимым для врача причинам может быть принято решение о хирургическом вмешательстве.
Коронарная ангиопластика.
Аорто-коронарное шунтирование.
Безболевая ишемия миокарда (ББИМ) («тихая», «немая», silent ischemia) — это эпизоды транзиторной кратковременной ишемии сердечной мышцы с возникновением изменений метаболизма, сократительной функции или электрической активности миокарда, объективно выявляемые с помощью некоторых инструментальных методов исследования, но не сопровождающиеся приступами стенокардии или ее эквивалентами (одышкой, аритмией и другими неприятными ощущениями), возникающими при физической нагрузке
Выделяют следующие группы риска по возникновению безболевой ишемии миокарда. Первая группа — больные, перенесшие ИМ; лица с несколькими факторами риска ИБС (при выраженной гиперлипидемии эпизоды ББИМ по времени учащаются в 2 раза, при наличии 1 фактора риска ББИМ регистрировалась в 17, 7%, 2 факторов риска — в 71%). Вторая группа — больные с сочетанием ИБС и артериальной гипертонии (АГ). Третья группа — больные с СД. Четвертая группа — больные с сочетанием ИБС и хронического обструктивного заболевания легких. Пятая группа — некоторые профессиональные группы лиц высокого риска — водители транспорта, пилоты, хирурги и др. [
I тип: полностью ББИМ;
II тип: сочетание ББИМ и болевых эпизодов ишемии миокарда
Диагностика.ж ЭКГ -снижение сегмента ST вверх › 1 мм в любом из отведений, за исключением V2, где подъемом считают 2 мм и более, или вниз от изоэлектрической линии › 1 мм и длящемся 80 мс от точки J, медленное косовосходящее снижение ST в точке J+80 мс › 1 мм (быстро косовосходящее снижение ST за ишемическое не принимается)
Холтеровское мониторирование- дает информацию о времени начала эпизодов ББИМ, их числе и продолжительности, позволяет провести параллели с характером активности пациента в течение суток, производит анализ циркадной вариабельности ишемических эпизодов, их корреляцию с частотой сердечного ритма и эктопической активностью.
Пробы с физическими нагрузками (ФН): велоэргометрию (ВЭМ), тредмил-тест; кардиоселективная проба с чреспищеводной электростимуляцией предсердий (ЧПЭС), исключающая ряд периферических факторов, при которой навязывание сердцу искусственного частого ритма вызывает повышение потребности миокарда в кислороде. Фармакологические провокационные пробы с добутамином, дипиридамолом, аденозином, холодовая проба, психоэмоциональная нагрузка
Коронарография (КАГ), сцинтиграфия, однофотонная эмиссионная компьютерная томография, электронно-лучевая компьютерная томография.
ЭХОКС, в особенности стресс-ЭхоКС, стресс-ЭхоКС с использованием тканевой допплерографии [6, 16]. В качестве нагрузочных проб применяются динамическая ФН (тредмил-тест, велоэргометрия), электростимуляция сердца, фармакологические пробы (добутамин, дипиридамол, арбутамин, аденозин), которые провоцируют возникновение ишемии путем повышения потребности миокарда в кислороде или вследствие снижения доставки его к миокарду
Лечение: β -адреноблокаторы, нитраты, антагонисты кальция, ингибиторы ангиотензин-превращающего фермента, статины, миокардиальные цитопротекторы.
Хирургическое лечение. При лечении ББИМ эффективными являются инвазивные методы (стентирование венечных артерий и аортокоронарное шунтирование)
(44)Медикаментозные и немедикаментозные методы лечения стенокардии, хирургические и интервенционные методы лечения (показания и противопоказания). Тактика ведения больных до и после хирургического и интервенционного лечения. Профилактика стенокардии (первичная и вторичная).
Для большинства пациентов медикаментозное лечение считают реальной альтернативой интервенционным (баллонная коронарная ангиопластика и стентирование коронарных артерий) и хирургическим методам (коронарное шунтирование и др.).
Применение интервенционных и хирургических методов лечения больных со стабильной стенокардий оправдано у пациентов высокого риска в отношении развития ИМ и внезапной смерти, а также у лиц, у которых полноценное медикаментозное лечение недостаточно эффективно.
Коррекцию факторов риска следует проводить у всех больных и на любом этапе развития заболевания.
Курение - важный фактор риска развития ИБС, поэтому необходимо добиваться стойкого отказа больных от него, применение никотинсодержащих препаратов (никотин) в виде накожных пластырей, жевательных резинок и в форме ингалятора с мундштуком (наиболее предпочтителен, так как моделирует акт курения).
Целесообразно изменить характер питания, ориентируясь на так называемую средиземноморскую диету, основу которой составляют овощи, фрукты, рыба и птица. При гиперлипидемии (липидный профиль необходимо оценивать у всех больных стенокардией) соблюдение жесткой гиполипидемической диеты становится особенно важным. Концентрацию общего холестерина следует поддерживать на уровне ниже 5, 0 ммоль/л (192 мг/дл), ЛПНП - менее 2, 6 ммоль/л (100 мг/дл). Гиполипидемическая терапия - статины (симвастатин, аторвастатин, розувастатин),
Поддерживать посильную физическую активность, поскольку это может способствовать увеличению толерантности к нагрузкам, а также нормализации АД, концентрации липидов, улучшению толерантности к глюкозе и чувствительности к инсулину. Это так же поможет снизить избыточную массу тела.
Особое значение имеет лечение сопутствующей АГ и сахарного диабета, служащих факторами риска развития ИБС. Стараться использовать препараты, одновременно обладающие и антигипертензивной, и антиангинальной активностью (бета-адреноблокаторы, блокаторы медленных кальциевых каналов). У больных сахарным диабетом наиболее оправдано использование ингибиторов АПФ, блокаторов медленных кальциевых каналов, а также высокоселективных р-адреноблокаторов с вазодилатирующими свойствами (небиволол)).
Медикаментозное лечение Можно выделить два основных направления медикаментозного лечения стабильной стенокардии:
• лечение, направленное на предупреждение возникновения ИМ и смерти- применение антитромбоцитарных препаратов, бета-адреноблокаторов, статинов и ингибиторов АПФ.
• лечение, направленное на уменьшение ишемии миокарда и выраженности клинических признаков заболевания-использование бета-адреноблокаторов, нитратов, блокаторов медленных кальциевых каналов и цитопротекторов.
Для купирования возникающих ангинозных приступов следует рекомендовать использование короткодействующих нитратов- таблетки нитроглицерина, короткодействующие нитраты в виде дозированных аэрозолей (изосорбида динитрат, изомак), которые распыляют в полости рта. В качестве альтернативы можно использовать изосорбида динитрат в таблетках по 10 мг сублингвально. Эффект при этом наступает несколько позднее (через 10-15 мин), но и продолжается дольше (до 1, 5 ч). Заблаговременный прием изосорбида динитрата перед планируемой повышенной физической и (или) эмоциональной нагрузкой.
Все больные стенокардией при отсутствии противопоказаний должны получать ацетилсалициловую кислоту в дозе 75-160 мг/сут (оптимальная доза - 100 мг/сут), что позволяет снизить относительный риск развития ИМ и внезапной смерти минимум на 30%. Основные противопоказания к применению препарата: язвенная болезнь, эрозивный гастрит, дуоденит. В таких случаях возможно использование клопидогрела.
Предпочтение отдают кардиоселективным бета-адреноблокаторам: метопролол (по 50-200 мг/сут), бисопролол (по 2, 5-5 мг/сут), карведилол (по 25- 50 мг/сут), бетаксолол (по 10-40 мг/сут) и др.
Больным со стабильной стенокардией, независимо от существования АГ, сердечной недостаточности и сахарного диабета, рекомендовано длительное лечение одним из двух ингибиторов АПФ - рамиприлом или периндоприлом.
Блокаторы медленных кальциевых каналов используют в лечении стенокардии в тех случаях, когда невозможно применение бета-адреноблокаторов либо в сочетании с последними для усиления антиангинального действия- верапамил (по 120-320 мг/сут) и его пролонгированная форма изоптин СР 240, а также дилтиазем (по 120-320 мг/сут).
Для лечения больных со стабильной стенокардией напряжения не следует использовать короткодействующие дигидропиридины (нифедипин) и пролонгированные дигидропиридины второго и третьего поколения (амлодипин, фелодипин и др.).
У больных со стабильной стенокардией напряжения в качестве препаратов, уменьшающих степень ишемии миокарда и выраженность клинических признаков стенокардии, широко используют пролонгированные нитраты- изосорбида динитрат (по 40-240 мг/сут) и изосорбида мононитрат (по 40-240 мг/сут).
Избежать развития толерантности к нитратам можно путем рационального дозирования, обеспечивающего «безнитратный промежуток» длительностью не менее 8 ч (обычно - ночью).
При плохой переносимости нитратов возможно назначение молсидомина в дозе 2-24 мг/сут (у больных с сопутствующими заболеваниями легких, легочным сердцем).
Комбинации: бета-адреноблокаторы + нитраты, р-адреноблокаторы + блокаторы медленных кальциевых каналов (дигидропиридиновые), блокаторы медленных кальциевых каналов + нитраты, р-адреноблокаторы + блокаторы медленных кальциевых каналов + нитраты
Эффективность можно усилить посредством добавления к лечению метаболических препаратов: триметазидина, никорандила или блокатора пейсмекерного ионного тока синусового узла Ir ивабрадина. Триметазидин - в дозе 20 мг 3 раза в день во время приема пищи.
Лечение больных с вариантной (вазоспастической) стенокардией состоит из исключения провоцирующих факторов (курение, употребление кокаина и др.) и применения таких лекарственных средств, как блокаторы медленных кальциевых каналов (верапамил в дозе до 480 мг/сут, дилтиазем в дозе до 260 мг/сут, нифедипин в дозе до 120 мг/сут) и пролонгированные нитраты.
Реваскуляризация миокарда: хирургический (коронарное шунтирование) и интервенционный (чрескожная коронарная ангиопластика и стентирование коронарных артерий).
Показания:
• неэффективность оптимального медикаментозного лечения, при котором качество жизни не устраивает пациента;
• результаты применения неинвазивных методов обследования, указывающие на то, что в зоне риска находится большой объем миокарда, подвергающийся ишемии;
• высокая вероятность выполнения успешной реваскуляризации миокарда с приемлемым риском ближайшей и отдаленной летальности;
• осознанный выбор пациентом хирургического метода лечения с учетом его полного информирования о возможных рисках вмешательства.
Чрескожная коронарная ангиопластика и стентирование рекомендованы при:
• выраженном (> =75%) стенозе одной коронарной артерии у больных со стенокардией I-IV функционального класса и неэффективности оптимального медикаментозного лечения;
• выраженном (> =75%) стенозе нескольких коронарных артерии у больных со стенокардией I-IV функционального класса (без сахарного диабета) и неэффективности оптимального медикаментозного лечения.
Коронарное шунтирование рекомендовано:
• при стенокардии I-IV функционального класса у больных с гемодинамически значимым (> 50%) стенозом ствола левой коронарной артерии либо его эквивалентом (выраженные (> =75%) стенозы устьев либо проксимальных отделов передней межжелудочковой и огибающей артерии);
• стенокардии I-IV функционального класса и неэффективности оптимального медикаментозного лечения у больных с выраженными (> 75%) стенозами всех трех коронарных артерий (передней межжелудочковой, огибающей и правой), особенно их проксимальных отделов, а также при сахарном диабете, дисфункции левого желудочка и объективно доказанной большой зоны ишемии миокарда.
Прогноз Прогноз зависит от результатов стратификации риска. У большинства больных он относительно благоприятный, но его следует всегда оценивать с осторожностью, так как хроническое течение заболевания может внезапно обостриться, осложниться развитием ИМ, а иногда - внезапной смертью.
Профилактика Первичная профилактика сводится к профилактике атеросклероза. Вторичная профилактика должна быть направлена на проведение рационального противоатеросклеротического лечения и оптимального купирования болевого синдрома, нарушений ритма и сердечной недостаточности.
(43)Стабильная и нестабильная стенокардия. Классификация, клиническая симптоматика, дифференциальная диагностика. Современные методы диагностики стенокардии. Особенности стенокардии у молодых и пожилых.
Стенокардия - обусловленный ишемией миокарда клинический синдром, проявляющийся обычно загрудинной болью, нередко с иррадиацией в руки, шею, нижнюю челюсть, эпигастрий, длительностью 5-10 мин. Если преходящая ишемия миокарда вызывает приступообразную одышку, обморочные или предобморочные состояния, другие нетипичные симптомы, можно говорить об эквивалентах стенокардии.
Различают стабильную стенокардию, со стереотипными в течение месяцев и лет приступами, не изменяющимися (или мало изменяющимися) условиями возникновения и купирования приступов, и стенокардию нестабильную, обусловленную повреждением атеросклеротической бляшки и угрожающую развитием инфаркта миокарда или внезапной смерти.
Стабильная стенокардия подразделяется на функциональные классы согласно рекомендациям Канадского кардиологического общества.
I ФК - больной хорошо переносит обычные физические нагрузки. Приступы развиваются только при нагрузках высокой интенсивности.
II ФК - небольшое ограничение физической активности: приступы появляются через 500 м ходьбы и при подъеме более чем на 1 этаж. Вероятность развития приступа выше в первые часы после пробуждения, при ходьбе против ветра в холодную погоду.
III ФК - значительное ограничение физической активности. Приступы стенокардии развиваются при ходьбе в обычном темпе по ровному месту на расстояние 100-500 м и при подъеме на 1 этаж.
IV ФК - стенокардия возникает при небольших физических нагрузках (например, ходьба по ровному месту менее чем на 100 м). Приступы могут возникать и в условиях физического покоя (в положении лежа из-за увеличения венозного возврата - декубитальная стенокардия, при повышении АД или тахикардии).
Термин «нестабильная стенокардия» представляет собой собирательное понятие, характеризующее прогрессирование заболевания. К нестабильной стенокардии относят:
- впервые возникшую стенокардию напряжения;
- прогрессирующую стенокардию напряжения;
- стенокардию покоя с затяжными или рецидивирующими приступами;
- раннюю постинфарктную стенокардию.
К нестабильной стенокардии относят также спонтанную стенокардию (вариантная, Принцметала), возникающую в покое, но представляется оправданным выделение ее в особую форму в связи с доказанным вазоспастическим генезом.
Лабораторное и инструментальное обследование
1. Запись ЭКГ во время физической нагрузки с оценкой изменений сегмента ST. Типичным для стенокардии является депрессия сегмента ST (медленно восходящая, горизонтальная или косонисходящая) (рис. 15.2). При возникновении во время нагрузки типичной стенокардии вероятность КБС высока даже при отсутствии изменений ЭКГ, особенно у мужчин. Однако при отсутствии стенокардии вероятность КБС и ишемии миокарда значительно уменьшается даже при наличии типичных изменений сегмента ST Критериями тяжелой ишемии миокарда при нагрузке являются:
• горизонтальное или косонисходящее снижение сегмента ST на 2 мм и более;
• появление снижения ST при ЧСС < 120 в мин;
• сохранение изменений сегмента ST > 6 мин после нагрузки;
• артериальная гипотония при нагрузке или отсутствие увеличения АД.
2. Сцинтиграфия миокарда с таллием-201 при нагрузке.
3. Однофотонная эмиссионная компьютерная томография миокарда с таллием-201 или технецием-99 m с применением нагрузочных тестов.
4. Стресс-эхокардиография с физической нагрузкой или добутамином. При наличии КБС физическая нагрузка, как и добутамин, вызывают появление зон асинергии миокарда, которые и обнаруживаются при эхокардиографии.
Исследования 2, 3 и 4 показаны в тех случаях, когда исходные изменения ЭКГ не дают возможности оценить нагрузочный тест (при блокаде ЛНПГ, синдроме WPW, при гипертрофии левого желудочка), при невозможности выполнить нагрузку из-за внесердечных причин или при отсутствии изменений ЭКГ при нагрузке у больных с типичными ангинозными приступами средней тяжести; у больных с типичными изменениями ЭКГ, но отсутствием стенокардии или атипичных симптомах; у женщин, особенно молодых, где при нагрузке часто выявляются ложноположительные изменения ЭКГ, особенно при наличии клиники стенокардии.
5. Коронарная ангиография.
Позволяет установить распространенность коронарного поражения, степень и протяженность стенозирования. Проводится либо для уточнения диагноза, либо у больных с КБС для уточнения возможности хирургического лечения.
У лиц пожилого и старческого возраста особенно часты изменения позвоночника, которые сопровождаются болевыми ощущениями в грудной клетке и суставах конечностей. В этих случаях особенно важно учитывать не только локализацию и иррадиацию боли, но и ее длительность, условия возникновения и прекращения, эффективность антиангинальных средств, что обеспечивает правильную дифференциальную диагностику. Надо учитывать возрастные особенности поведения больного в быту и на производстве. Пожилые люди привычно щадят себя, не допуская " пиковых" нагрузок. Их питание менее атерогенно, чем у молодых. Большая распространенность и выраженность стенозирующего коронарного атеросклероза у пожилых, как правило, компенсируются хорошо развитым коллатеральным кровообращением.
У лиц молодого возраста диагностика стенокардии может вызывать затруднения по ряду причин. Чем человек моложе, тем он менее склонен придавать значение боли в области сердца. В свою очередь врачи психологически бывают не подготовлены к тому, чтобы диагностировать стенокардию или инфаркт миокарда у 16 - 20-летнего пациента. Из-за этого часто пропускаются вполне типичные проявления заболевания, которые принимаются за функциональные нарушения сердечной деятельности.
Поражение коронарного русла у лиц молодого возраста чаще локальное, в связи с чем признаки стенокардии появляются лишь при высоких физических и эмоциональных нагрузках (ФК 1 или II). Хорошая физическая тренированность приводит к тому, что при велоэргометрической пробе устанавливается высокая толерантность к нагрузкам. Однако надо учитывать, что у пациентов с семейной гиперхолестеринемией уже в молодом возрасте развивается распространенный стенозирующий коронарный атеросклероз, проявляющийся клиникой тяжелой стенокардии.
 (42) Факторы риска ИБС. Патогенетические механизмы ИБС. Понятия оглушенный, гибернирующий миокард, адаптация к прерывистой ишемии. Классификация ИБС. Лечение ИБС.
(42) Факторы риска ИБС. Патогенетические механизмы ИБС. Понятия оглушенный, гибернирующий миокард, адаптация к прерывистой ишемии. Классификация ИБС. Лечение ИБС.
|
|