
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Неотложная помощь при эклампсии состоит в следующем.
|
|
• При возникновении экламптического приступа беременную, утратившую сознание, необходимо уложить на бок (желательно правый), запрокинуть голову назад для предотвращения западения языка, ввести резиновые или пластмассовые воздуховоды, удалить изо рта пену (иногда с примесью крови), произвести ингаляцию кислорода и воздуха через маску аппарата КИ-ЗМ или АН-8М. Оксигенацию при дыхательной недостаточности у беременных с тяжёлыми формами гестозов следует проводить с осторожностью. При выраженной острой дыхательной недостаточности необходима интубация, отсасывание секрета из трахеи и бронхов, ИВЛ в режиме гипервентиляции (при СО2 — 20— 22 мм рт.ст.). Для проведения ИВЛ необходимо вызвать реанимационно-хирургическую бригаду.
• После окончания приступа обследование беременной следует проводить только в условиях нейролептаналгезии. Если нейролептаналгезия не была проведена до начала эклампсии, после припадка следует ввести 2 мл 0, 5% р-ра диазепама; 2-4 мл 0, 25% р-ра дроперидола, 2 мл 2, 5% р-ра прометазина (или 2 мл 1% р-ра дифенгидрамина), 1 мл 2% тримеперидина в/в или в/м; дать наркоз закисью азота с кислородом. Нейролептаналгезия ослабляет судорожную форму гестоза и предупреждает развитие следующего приступа.
• Необходимо выяснить акушерскую ситуацию: общее состояние больной (частота пульса, дыхание, цифры АД на одной и второй руке, наличие отёков, степень их выраженности, срок беременности, наличие (отсутствие) схваток, форму матки, наличие локальной болезненности при пальпации матки, наличие шевеления и сердцебиения плода, наличие кровянистых выделений из половых путей.
• После купирования приступа судорог необходимо начать лечение гестоза (магния сульфат, реополиглюкин*).
• Введение магния сульфата сочетают с введением препаратов, уменьшающих вазоконстрикцию сосудов: бендазол 1% — 3-6 мл и папаверин 2% — 2-4 мл, дротаверин 2% — 2 мл.
• Одновременно больной проводят инфузионную терапию: мафусол 400-450 мл в/в капельно или 500 мл любого полиионного раствора: лактосоль° или трисоль*, или лактосоль° 250 мл, или трометамол 500 мл, или 500 мл 5% р-ра декстрозы под контролем диуреза, так как при тяжёлых гестозах развивается острая почечная недостаточность.
• Для улучшения реологических свойств крови можно ввести 400 мл реополиглюкина*.
• Попытка быстрой транспортировки больной с судорожной формой гестоза без предварительной нейролепсии или нейролептаналгезии и предварительного лечения гестоза только усугубляет состояние больной и исход заболевания.
• Чем раньше на догоспитальном этапе начато лечение тяжёлой форм гестоза, тем больше возможность поддержать нарушенные функции жизненно важных органов — мозга, сердца, печени, почек и комплекса плацента—плод.
• Если на фоне введения спазмолитических средств, магния сульфата инфузионной терапии у беременной (роженицы) сохраняются высокие цифры артериального давления, вводят 10 мл 2, 4% р-ра аминофиллина в 10 мл изотонического раствора натрия хлорида.
• Из других гипотензивных средств можно ввести п/к, в/м или в/в клонидин 0, 01% 0, 5-1, 0 мл. Препарат вводят под контролем АД, в первые минуты введения возможно кратковременное повышение АД! При введении совместно с нейролептиками клонидин усиливает их седативное действие.
• Для снижения АД у беременных (рожениц) целесообразно использование препаратов для управляемой артериальной гипотензии: 5% азаметония бромид — 0, 5-1 мл в/м или в/в в 20 мл изотонического раствора натрия хлорида или 5% р-ра декстрозы.
• У некоторых больных с эклампсией развивается острая дыхательная недостаточность. Лечебные мероприятия при острой дыхательной недостаточности направлены на:
o восстановление и обеспечение проходимости дыхательных путей, при необходимости — их дренирование;
o улучшение альвеолярной вентиляции и лёгочного газообмена;
o улучшение гемодинамики, борьбу с сердечно-сосудистой недостаточностью.
• У больных с эклампсией может развиться острая сердечная недостаточность. Для борьбы с ней вводят сердечные гликозиды: 0, 25-0, 5-1 мл 0, 05 раствора строфантина-К или 0, 5-1мл 0, 06% р-ра ландыша гликозида.
РЕКОМЕНДАЦИИ ДЛЯ ОСТАВЛЕННЫХ ДОМА БОЛЬНЫХ
Пациентка с любой степенью тяжести гестоза должна быть госпитализирована.
ЧАСТО ВСТРЕЧАЮЩИЕСЯ ОШИБКИ
• На догоспитальном этапе во время транспортировки не вводят препараты для предупреждения повторных судорожных припадков.
• Назначают препараты для внутримышечного введения, не обеспечив доступ в периферическую вену.
Алгоритмы неотложной помощи при преэклампсии и эклампсии приведены на рис. 16-7 и 16-8.
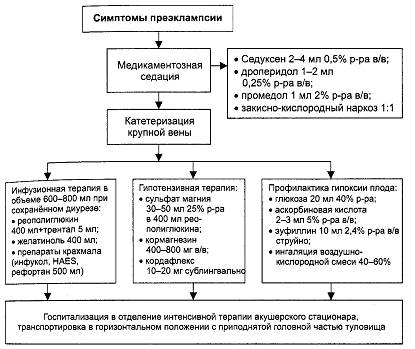
Рис. 16-7. Алгоритм неотложной помощи при преэклампсии.
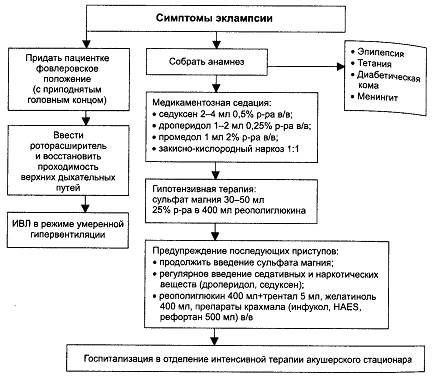
Рис. 16-8. Алгоритм неотложной помощи при эклампсии.
СПОСОБ ПРИМЕНЕНИЯ И ДОЗЫ ЛЕКАРСТВЕННЫХ СРЕДСТВ
ЛС, назначаемые при оказании скорой медицинской помощи при гестозах, приведены в табл. 16-2.
Таблица 16-2. Лекарственные средства, назначаемые при поздних гестозах
| Лекарственное средство | Показания |
| Диазепам в дозе 2—5 мг в/в или 10 мг в/м | Лекарственная седация |
| Мидазолам по 5-10 мг в/в или 10-15 мг в/м | Лекарственная седация |
| Плазмозамещающие растворы в дозе 200 мл/ч | Инфузионная терапия |
| Растворы декстрана 400—800 мл в/в со скоростью 60-80 кап/мин в комбинации с 5 мл (100 мг) раствора пентоксифиллина | Инфузионная терапия |
| Препараты гидроксиэтилкрахмала | Инфузионная терапия |
| Нифедипин по 10-20 мг сублингвально | Гипотензивная терапия |
| Магния сульфат в дозе 400-800 мг в/в в зависимости от тяжести состояния | Гипотензивная терапия |
| Гемодез-Н-Н* в дозе 200-400 мл в/в капельно | При преобладании симптомов печёночной недостаточности |
| Гепатопротекторы (эссенциале форте* в дозе 5 мл, адеметионин по 800 мг) в/в | При преобладании симптомов печёночной недостаточности |
КЛИНИЧЕСКАЯ ФАРМАКОЛОГИЯ ЛЕКАРСТВЕННЫХ СРЕДСТВ
Магния сульфат вызывает седативный, снотворный или наркотический эффекты. В процессе выделения почками магния сульфат усиливает диурез. Магний контролирует нормальное функционирование клеток миокарда, повышает резистентность к нервному стрессу. Конкурентным антагонизмом магния и кальция объясняется антикоагулянтная способность магния и, как следствие, уменьшение тромбообразования и улучшение микроциркуляции. Внутривенно вводят по 400-800 мг/инъекция в зависимости от тяжести состояния.
Нифедипин — представитель антагонистов кальция, активный периферический вазодилататор; у нифедипина более выражены периферические (снижение общего сосудистого сопротивления), чем кардиальные эффекты; оказывает отрицательное инотропное действие (которое компенсируется рефлекторной тахикардией); несколько увеличивает сердечный выброс и улучшает кровоснабжение органов и тканей, уменьшает потребность миокарда в кислороде. Препарат быстро всасывается при приёме внутрь. Принимают обычно внутрь (независимо от времени приёма пиши). Рекомендуемые дозы: 0, 01 г (10 мг) 2-3 раза в день (не более 0, 04 г в сутки). Для купирования гипертонического криза, а иногда при приступах стенокардии часто применяют препарат сублингвально. Таблетку (0, 01 г) помешают под язык до полного рассасывания. Необходимо учитывать быстрое нарастание при этом способе применения концентрации препарата в крови, возможность рефлекторных реакций, явлений ортостатической гипотонии. Применение препарата должно производиться в положении лёжа. После приёма нифедипина часто наблюдают покраснение лица и кожи верхней части туловища, головную боль, тошноту, головокружение, сонливость. Выпускают в таблетках и капсулах 0, 01 и 0, 02 г (10 и 20 мг). Выпускаются растворы нифедипина для инъекций.
РОДЫ
Роды — физиологический процесс изгнания плода, плодовых оболочек и плаценты по родовым путям матери.
Врач (фельдшер) СМП может столкнуться с любым периодом родового акта: раскрытия, изгнания, последовым и ранним послеродовым периодом. Врач (фельдшер) должен уметь диагностировать периоды родов, оценить их физиологическое или патологическое течение, выяснить состояние плода, выбрать рациональную тактику ведения родов и раннего послеродового периода, провести профилактику кровотечения в последовом и раннем послеродовом периоде, уметь оказать акушерское пособие при головном предлежании.
Роды вне стационара чаще всего возникают при недоношенной беременности или при доношенной беременности у многорожавших женщин. В таких случаях роды протекают, как правило, стремительно.
КЛАССИФИКАЦИЯ
Различают преждевременные, срочные и запоздалые роды.
Роды, наступившие при сроке беременности от 22 до 37 нед беременности, в результате чего рождаются недоношенные дети, считают преждевременными. Недоношенные дети характеризуются незрелостью, с массой тела от 500 до 2500 г и ростом от 19-20 до 46 см. Для них характерен высокий процент как перинатальной смертности, так смертности и заболеваемости недоношенных детей, особенно родившихся в сроки 22-27 нед беременности (масса тела от 500 до 1000 г).
Роды, наступившие при сроке беременности 40 ±2 нед и заканчивающиеся рождением живого доношенного плода с массой тела примерно 3200-3500 г и ростом от 46 см, считают срочными.
Роды, наступившие при сроке беременности свыше 42 нед и закончившиеся рождением плода с признаками переношенности: плотные кости черепа, узкие швы и роднички, выраженное слущивание эпидермиса, сухость кожных покровов, считают переношенными. Роды переношенным плодом характеризуются высоким процентом родового травматизма.
Различают роды физиологические и патологические. Осложнённое течение родов развивается у беременных с экстрагенитальной патологией, отягощенным акушерско-гинекологическим анамнезом или патологическим течением беременности.
Имеют значения следующие состояния:
• нарушения менструальной функции;
• бесплодие в анамнезе;
• воспалительные заболевания внутренних половых органов;
• артифициальные и самопроизвольные аборты в анамнезе;
• миома матки;
• опухоли яичников;
• рубец на матке после кесарева сечения;
• первородящие старше 30 лет и моложе 18 лет;
• пороки сердца (врождённые и приобретённые);
• гипертоническая болезнь;
• заболевания органов дыхания, почек, печени;
• заболевания щитовидной железы, нервной системы, опорно-двигательного аппарата;
• сахарный диабет.
В течении родов наблюдают три периода:
• период раскрытия шейки матки;
• период изгнания плода;
• последовый период.
КЛИНИЧЕСКАЯ КАРТИНА
Роды у первородящих протекают 12-14 часов, у повторнородящих — 8-10 часов.
Первый период родов (период раскрытия шейки матки) начинается с первыми регулярными родовыми схватками и заканчивается полным (9-10 см) раскрытием шейки матки, достаточным для прохождения по родовому каналу плода. Схватки характеризуются спонтанно возникающими сокращениями гладкомышечных клеток тела матки с последующим раскрытием шейки матки и продвижением плода по родовым путям за пределы материнского организма. Схватки в начале родов продолжаются примерно 15-20 с, в конце — 80—90 с, а интервалы между схватками с 10-12 мин (в начале родов) сокращаются до 2-3 мин.
За время схваток происходит укорочение, сглаживание, раскрытие шейки матки и формирование родового канала.
В период схватки предлежащая часть плода скользит по внутренней стенке родового канала, оказывая на неё давление, а стенки нижнего сегмента матки и родового канала оказывают сопротивление опускающейся предлежащей части.
Плодный пузырь (часть плодных оболочек и околоплодных вод, располагающихся впереди предлежащей части плода) во время схватки наливается и вклинивается в шеечный канал, что способствует его раскрытию. Раскрытие шеечного канала при целом плодном пузыре происходит быстрее, чем при его отсутствии.
Несвоевременный разрыв плодного пузыря (преждевременный или запоздалый) часто нарушает физиологическое течение родов. Преждевременный разрыв плодного пузыря способствует образованию на головке плода большой родовой опухоли, кефалогематомы, вызывает нарушение внутричерепного кровообращения плода; это одна из наиболее частых причин асфиксии плода, мертворождения и ранней смертности новорождённого.
При физиологическом течении родов плодный пузырь вскрывается в конце периода раскрытия на высоте одной из схваток и околоплодные воды в количестве 100-200 мл изливаются наружу.
В редких случаях к концу периода раскрытия шейки матки не происходит разрыва плодного пузыря и он первым рождается из половой щели, в таких случаях необходимо произвести искусственное вскрытие плодного пузыря любым инструментом (браншей пулевых щипцов, зажимом Кохера, корнцангом) или пальцем, иначе плод родится в оболочках, что может привести к нарушению процесса перехода к внеутробному дыханию и асфиксии новорождённого.
Ведение первого периода физиологических родов — активно-выжидательное. Необходимо следить за развитием регулярной родовой деятельности, сердцебиением плода, продвижением предлежащей части (головки). Для оценки характера регулярной родовой деятельности определяют длительность, интенсивность, периодичность, болезненность схваток рукой, расположенной плашмя на животе роженицы.
Когда схватки становятся особенно сильными и начинают повторяться через 3-4-5 мин (4-5 схваток за 10 минут), можно думать о полном раскрытии маточного зева.
Выслушивание сердцебиения плода в период раскрытия проводят каждые 15 мин до излития околоплодных вод, а после излития вод — каждые 5-10 мин. В норме частота сердцебиения плода колеблется от 120 до 140 в минуту, тоны сердца — ясные, ритмичные. Стойкое замедление сердечных тонов до 100 в минуту и ниже, равно как и учащение до 160 в минуту и выше указывает на начавшуюся внутриутробную асфиксию плода.
При нормальном течении родов процесс раскрытия шейки матки совпадает с постепенным продвижением головки плода; в конце первого периода родов головка прижимается ко входу в малый таз и даже несколько вступает в него.
При неясности предлежащей части, подозрении на редкий вариант вставления (лобное предлежание, задний вид лицевого предлежания, высокое прямое стояние головки), поперечное или косое положение плода необходимо предпринять все меры для срочной транспортировки роженицы в акушерский стационар.
Для профилактики разрыва матки во время транспортировки роженице дают эфирный масочный наркоз, одновременно через носовой катетер проводят ингаляцию кислородом.
Второй период родов (период изгнания) — время от момента полного раскрытия маточного зева до рождения плода. После излития вод схватки ненадолго прекращаются. Объём полости матки уменьшается. Полость матки и влагалище представляют собой родовой канал. Схватки снова усиливаются, предлежащая часть плода (головной или тазовый конец) опускается на тазовое дно. Рефлекторно возникающие при этом сокращения брюшного пресса вызывают и позывы роженицы на потуги, повторяющиеся всё чаще и чаще — через 5—3—2 мин. Предлежащая часть плода растягивает при этом половую щель и рождается, за ней рождается туловище. Вместе с рождением плода изливаются задние воды.
Период изгнания продолжается от одного до двух часов, но не более 4 часов. После рождения плода начинается третий — последовый период родов, во время которого происходит отделение плаценты от стенок матки и рождение последа, его продолжительность от 5 до 20 минут.
СОВЕТЫ ПОЗВОНИВШЕМУ
Необходимо держать на связи позвонившего до приезда бригады скорой помощи.
Роженицу надо успокоить, изолировать от окружающих, уложить на оказавшуюся под рукой чистую ткань или клеёнку. Тесную одежду, сдавливающую живот и мешающую дыханию, нужно снять. Прикасаться к животу руками, гладить его не следует, т.к. это может вызвать нерегулярные схватки и нарушить процесс родов.
Наружные половые органы и внутреннюю поверхность бедер рекомендуется при возможности обмыть водой с мылом или обтереть ватой, смоченной 5% спиртовым раствором йода или водкой, заднепроходное отверстие закрыть ватой или кусочком чистой ткани. Под ягодицы следует положить чистую ткань, полотенце, простыню.
|
|