
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Практическое задание. Переход от внутриутробного существования к жизни вне матки является, вероятно, наиболее опасным событием
|
|
Предисловие
Переход от внутриутробного существования к жизни вне матки является, вероятно, наиболее опасным событием, с которым большинство из нас когда-либо сталкивались в своей жизни. Сразу после рождения организм должен претерпеть более радикальные, чем когда-либо, физиологические изменения. Примечательно, что свыше 90% новорожденных прекрасно переносят этот переход с незначительной поддержкой или совершенно самостоятельно. Притом что процент нуждающихся в помощи новорожденных, возможно, и невелик, фактическое количество подобных детей достаточно значительно из-за большого количества родов. Последствия неоказания такой помощи могут стать фатальными или привести к проблемам, которые будут проявляться в течение всей жизни. Умелая реанимация новорожденного обычно более эффективна по сравнению с подобными попытками в отношении детей старшего возраста или взрослых. Этот успех может оказаться одним из самых вознаграждающих моментов в профессиональной деятельности работника здравоохранения. Но исключительно важно научиться делать это правильно.
| 1. Принципы реанимации | |
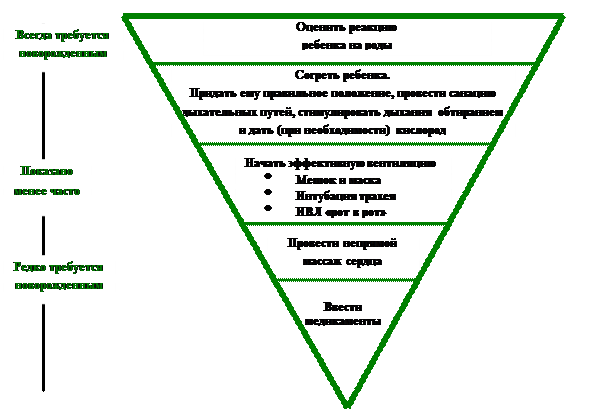
| Почему следует учиться реанимации новорожденных? С асфиксией в родах связаны почти 19% от приблизительно 5 миллионов смертей в неонатальный период, ежегодно отмечающихся в мире (Всемирная организация здравоохранения, 1995 г.). Это наводит на мысль о том, что жизни 1 миллиона новорожденных в год можно было бы спасти за счет использования техники реанимации. | |
| Азбука реанимации (АБВ) А Дыхательные пути (положение и санация) Б Дыхание (стимуляция дыхания) В Кровообращение (оценка ЧСС и цвета) | Какие новорожденные требуют проведения реанимационных мероприятий? Около 10% новорожденных нуждаются в определенной помощи, чтобы начать дышать после рождения; около 1% требуют проведения полной программы реанимации для того, чтобы выжить. Напротив, по крайней мере, 90% малышей переживают переход от внутриутробного периода развития к жизни вне матки без каких-либо трудностей. Им требуется небольшое пособие или совсем не нужна помощь для того, чтобы начать самостоятельно и регулярно дышать. «Азбука» реанимации одинакова для детей и взрослых. Удостоверьтесь, что дыхательные пути открыты и свободны и что самостоятельное или вспомогательное дыхание имеет место. Проверьте адекватность циркуляции оксигенированной крови. Новорожденные дети сразу после рождения влажные, в связи с чем велика потеря тепла. Поэтому во время проведения реанимационных мероприятий также важно поддерживать определенную температуру тела. Диаграмма иллюстрирует взаимоотношения между реанимационными процедурами и количеством новорожденных, нуждающихся в них. Наверху расположены те процедуры, в которых нуждаются все новорожденные. Внизу отмечено то, что показано очень немногим. |
Как ребенок получает кислород до рождения?
 Кислород является жизненно важным как до, так и после рождения. До рождения весь используемый плодом кислород диффундирует через околоплодные оболочки из крови матери в кровь плода.
Кислород является жизненно важным как до, так и после рождения. До рождения весь используемый плодом кислород диффундирует через околоплодные оболочки из крови матери в кровь плода.
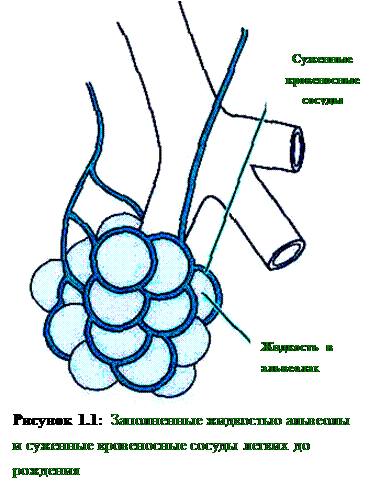
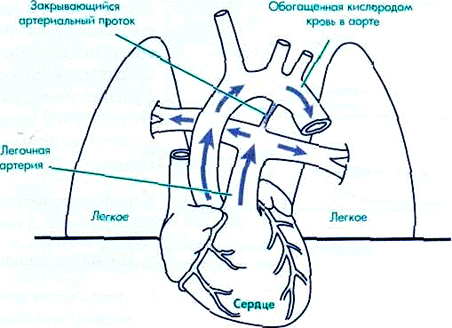
До рождения только небольшая часть фетальной крови проходит через легкие плода, которые не функционируют как источник кислорода или орган экскреции двуокиси углерода. Поэтому перфузия для легких менее важна. Легкие плода внутриутробно увеличиваются в объеме, но потенциальные резервуары воздуха в пределах легких (альвеолы) заполнены скорее жидкостью, нежели газом. Кроме того, сосуды, несущие кровь к фетальным легким и дренирующие их, значительно сужены (рисунок 1.1).
 До рождения основной объем крови из правых отделов сердца
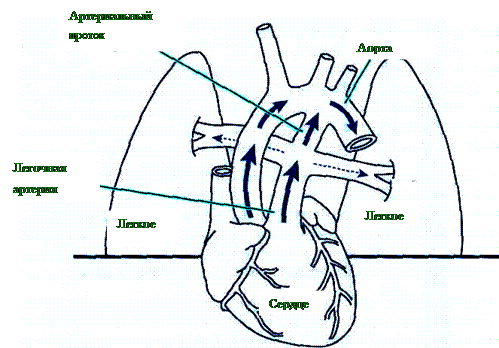
До рождения основной объем крови из правых отделов сердца
|
Рисунок 1.2: Шунтирование крови через артериальный проток и от легких до рождения
После рождения ребенок не связан более с плацентой и начинает зависеть от легких как единственного источника кислорода. Поэтому за считанные секунды легкие должны заполниться кислородом, а сосудам легких необходимо расслабиться для обеспечения перфузии альвеол, абсорбции кислорода и доставки его всем органам и тканям.
Что в норме происходит при рождении для того, чтобы обеспечить ребенка кислородом легких?
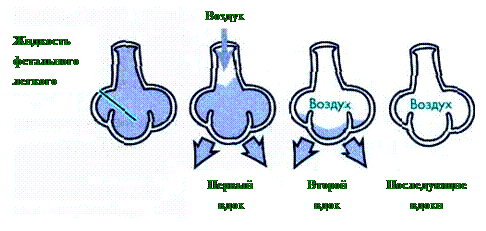 В норме в первые секунды после рождения происходят три основных изменения.
В норме в первые секунды после рождения происходят три основных изменения.
1. Жидкость из альвеол абсорбируется в легочную ткань и замещается воздухом (рисунок 1.3). Кислород воздуха получает возможность диффундировать в окружающие альвеолы кровеносные сосуды.
Рисунок 1.3: Жидкость в альвеолах, замещаемая воздухом
2.  Спадаются пупочные артерии и вены. Это обстоятельство отсекает плацентарный контур с низким сопротивлением и повышает системное артериальное давление.
Спадаются пупочные артерии и вены. Это обстоятельство отсекает плацентарный контур с низким сопротивлением и повышает системное артериальное давление.
Рисунок 1.4: Расширение легочных сосудов при рождении
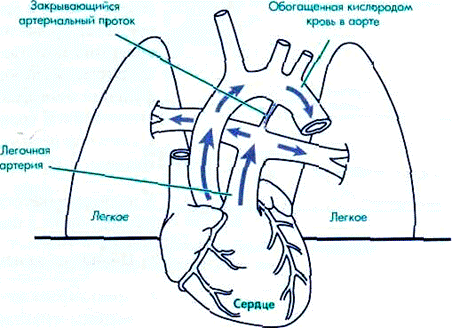
3. В результате газового расширения и повышенной концентрации кислорода в альвеолах расслабляются кровеносные сосуды легочной ткани (рисунок 1.4). Это расслабление вместе с повышением системного артериального давления приводит к резкому увеличению легочного кровотока и уменьшению потока крови через артериальный проток. Кислород из альвеол абсорбируется за счет увеличенного легочного кровотока, и обогащенная кислородом кровь возвращается в левые отделы сердца, откуда она нагнетается в ткани новорожденного.
|
|
|
|
|
|

|
|
 По мере повышения уровня кислорода крови и расслабления кровеносных сосудов легких, артериальный проток начинает сужаться. Кровь, которая ранее направлялась через артериальный проток, теперь поступает в легкие для получения большего количества кислорода и переноса его к тканям тела (рисунок 1.5).
По мере повышения уровня кислорода крови и расслабления кровеносных сосудов легких, артериальный проток начинает сужаться. Кровь, которая ранее направлялась через артериальный проток, теперь поступает в легкие для получения большего количества кислорода и переноса его к тканям тела (рисунок 1.5).
|
В завершение нормального перехода малыш вдыхает воздух для получения кислорода с использованием собственных легких. Его первый крик и глубокий вдох достаточно мощны, чтобы помочь удалить жидкость из дыхательных путей. Кислород и газовое растяжение легких являются главными стимулами расслабления кровеносных сосудов легких. Как только адекватное количество кислорода поступает в кровь, кожа ребенка становится розовой из серой/синей.
Что может не получиться во время адаптации?
Ребенок может столкнуться с трудностями до или во время родов либо после рождения. Если трудности наступают внутриутробно до или во время родов, то такая проблема обычно свидетельствует о нарушении кровотока плаценты или пуповины. Первым клиническим признаком может быть уменьшение частоты сердечных сокращений плода. Патология, с которой сталкиваются после родов, более вероятно относится к дыхательным путям ребенка. Следующие обстоятельства могут нарушить ход нормальной адаптации;
ô Малыш дышит недостаточно энергично для того, чтобы вытолкнуть из альвеол жидкость или же инородный материал, такой как меконий, не дает воздуху проникнуть в альвеолы. В результате легкие не заполняются воздухом, и кислород не поступает в кровь в легочном круге кровообращения.
ô Может произойти значительная кровопотеря или причиной окажется плохая сократимость миокарда или брадикардия из-за гипоксии, так что ожидаемое повышение артериального давления не происходит (системная гипотензия).
ô Недостаток кислорода или неудачное газовое расширение легких может привести к продолжительному спазму легочных артериол. Данные сосуды могут остаться суженными, что не даст возможности кислороду достичь тканей тела (персистирующая легочная гипертензия).
Как ребенок реагирует на прерывание нормальной адаптации?
В норме новорожденные предпринимают энергичные усилия для вдыхания воздуха в свои легкие. Это заставляет жидкость фетального легкого выйти из альвеол в окружающую легочную ткань. То же обстоятельство обеспечивает поступление кислорода в легочные артериолы и вызывает их расслабление. Если данная последовательность нарушена, легочные артериолы могут остаться суженными и системная артериальная кровь не будет оксигенироваться.
В дополнение к персистирующей вазоконстрикции легочной васкулатуры
спазмируются и артериолы в кишечнике, почках, мышцах и коже, в то время как кровоснабжение сердца и мозга не страдает. Перераспределение кровотока помогает поддержать функции жизненно важных органов. Однако если кислородное голодание продолжается, наступает ухудшение функции миокарда и снижение сердечного выброса с последующим уменьшением кровоснабжения всех органов. Следствием этого недостатка адекватной перфузии и оксигенации тканей может стать повреждение головного мозга, других органов и смерть.
У подвергающегося риску ребенка может появиться один или несколько из следующих клинических симптомов:
ô Цианоз из-за недостаточного содержания кислорода в крови
ô Брадикардия из-за недостаточного снабжения кислородом сердечной мышцы или ствола головного мозга
ô Низкое артериальное давление из-за недостаточного содержания кислорода в миокарде, кровопотери или недостаточного возврата крови из плаценты до или во время родов
ô Угнетение дыхательного рефлекса из-за недостаточной оксигенации головного мозга
ô Сниженный мышечный тонус из-за недостаточной оксигенации головного мо.зга и мышц
Многие из этих симптомов могут наблюдаться при прочих патологических состояниях, таких как инфекции или гипогликемия, а также при угнетении дыхания ребенка медикаментозными депрессантами, назначавшимися матери до родов.
Как можно диагностировать внутриутробное или перинатальное нарушение состояния плода?
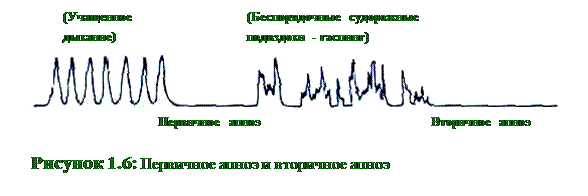
Лабораторные исследования показали, что при нехватке кислорода, испытываемой новорожденным, первой из витальных функций страдает дыхание. После начального периода частых попыток сделать вдох наступает первичное апноэ (рисунок 1.6), во время которого такая стимуляция, как вытирание насухо или похлопывание по стопам может привести к восстановлению дыхания.
Однако если нехватка кислорода сохраняется, ребенок сделает несколько попыток получить воздух, а затем перейдет в состояние вторичного апноэ (рисунок 1.6), когда стимуляция уже не сможет заставить ребенка дышать. Для обращения вспять такого процесса может потребоваться вспомогательная вентиляция легких.
! Если ребенок сразу после стимуляции не начинает дышать, он или она, вероятно, находится на стадии вторичного апноэ и требует вспомогательной вентиляции с положительным давлением. Продолжение стимуляции не поможет.
Рисунок 1.7: Изменения частоты сердечных сокращений и артериального давления во время
Частота сердечных сокращений начинает падать примерно в то же время, когда ребенок входит в стадию первичного апноэ. Артериальное давление обычно держится до начала вторичного апноэ (если только кровопотеря не стала причиной более раннего появления гипотонии) (рисунок 1.7).
Алгоритм реанимационных мероприятий
Этот алгоритм описывает все реанимационные процедуры ПРН. Он начинается с рождения ребенка. Каждый этап обозначен в блоке. Под каждым блоком обозначено условие принятия решения о переходе к выполнению следующего этапа.



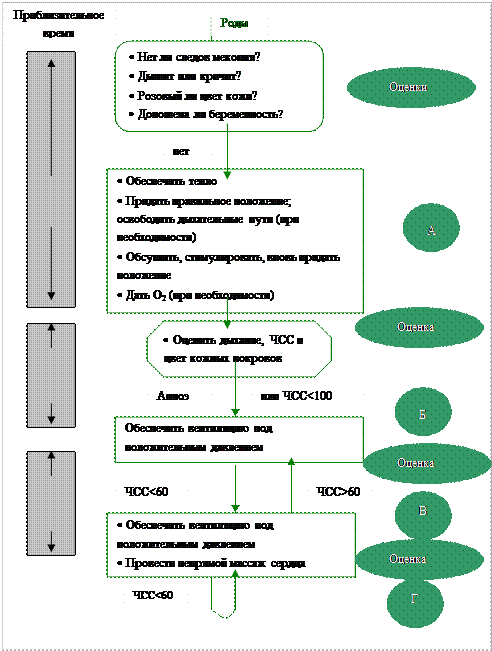 Блок оценки. Во время рождения ребенка вы должны задать себе пять вопросов о новорожденном. Эти вопросы показаны в блоке оценки алгоритма. Если хоть один из ответов будет «нет», вам необходимо перейти к выполнению начальных этапов реанимации.
Блок оценки. Во время рождения ребенка вы должны задать себе пять вопросов о новорожденном. Эти вопросы показаны в блоке оценки алгоритма. Если хоть один из ответов будет «нет», вам необходимо перейти к выполнению начальных этапов реанимации.
А Блок А (Дыхательные пути). Эти начальные
шаги нужно выполнить для восстановления проходимости дыхательных путей и начала реанимации новорожденного.
ô Согрейте ребенка.
ô Придайте его головке правильное положение для открытия дыхательных путей; при необходимости, очистите их.
ô Обсушите ребенка, стимулируйте его дыхание и вновь поправьте положение головки для открытия дыхательных путей.
ô При необходимости дайте кислород.
Заметьте, как быстро вы должны оценить состояние ребенка и провести начальные этапы реанимации В соответствии с обозначенной временной шкалой вам следует выполнить каждый блок мероприятий в течение, примерно, 30 секунд.
Оценка блока А. Вы оцениваете состояние новорожденного через 30 секунд. Если ребенок не дышит (имеется апноэ) или его ЧСС меньше, чем 100 ударов в минуту (у/мин), вы переходите к Блоку Б.
Б Блок Б (Дыхание). Вы помогаете ребенку дышать с помощью мешка и маски, вентилируя его под положительным давлением в течение, примерно, 30 секунд.
Оценка блока Б. После, приблизительно, 30 секунд искусственной вентиляции вы снова оцениваете состояние новорожденного. Если ЧСС ниже 60 у/мин, то вы переходите к Блоку В.
В Блок В (Циркуляция). Вы поддерживаете циркуляцию за счет непрямого массажа сердца при продолжении вентиляции под положительным давлением.
Оценка блока В. После, примерно, 30 секунд закрытого массажа вы снова оцениваете состояние новорожденного. Если частота сердечных сокращений ниже 60 у/мин, то вы переходите к Блоку Г.
Г Блок Г (Лекарственные средства). Вы назначаете адреналин при продолжении искусственной вентиляции под положительным давлением и непрямого массажа сердца.
Оценка блока Г. Если частота сердечных сокращений остается ниже 60 у/мин, то продолжаются и повторяются мероприятия блоков В и Г> как показывает возвратная стрелка.
Когда частота сердечных сокращений повышается до 60 у/мин, непрямой массаж сердца прекращают. Искусственная вентиляция под положительным давлением продолжается до тех пор, пока ЧСС не достигнет 100 у/мин и ребенок не начнет дышать.
Пожалуйста, заметьте следующие важные положения, касающиеся алгоритма:
ô Нужно запомнить две частоты: 60 у/мин и 100 у/мин. В общем, ЧСС ниже 60 у/мин означает, что потребуются дополнительные этапы реанимации. ЧСС выше 100 у/мин обычно означает, что реанимационные мероприятия можно прекратить.
ô Звездочкой на диаграмме (*) обозначены те моменты, когда может потребоваться интубация трахеи.
ô Временная шкала слева от алгоритма указывает на то, как быстро следует переходить от одного этапа реанимации к другому. Не продолжайте каждый этап дольше 30 секунд, если у новорожденного не появляются признаки улучшения. Вместо этого переходите к следующему этапу алгоритма.
ô Основные действия реанимации новорожденных направлены на доставку кислорода в легкие ребенка (блоки А и Б). Как только выполнение данной задачи достигнуто, ЧСС, артериальное давление и легочный кровоток улучшатся спонтанно. Однако если содержание кислорода в крови и тканях становится исключительно низким, сердечный выброс может быть увеличен за счет непрямого массажа сердца и адреналина (блоки В и Г) для того, чтобы кровь достигла легких и обогатилась кислородом.
Практическое задание
· Ознакомьтесь с алгоритмом
· Изучите очередность выполнение этапов
· Обратите внимание на показатели ЧСС, используемые для принятия решений о переходе к следующему этапу
Почему баллы по шкале Апгар не используются во время реанимации?
Оценка по шкале Апгар является объективным методом количественной оценки состояния ребенка, полезным для передачи информации об общем состоянии новорожденного и реакции на реанимацию. Однако реанимация должна быть начата до того, как подсчитаны баллы. Поэтому шкала Апгар не используется для определения потребности в реанимации, ее объема и времени выполнения реанимационных мероприятий. Три признака, которые вы будете использовать для принятия решения о том, как и когда проводить реанимацию (дыхание, частота сердечных сокращений и цвет), отчасти определяют результат оценки. Два дополнительных v элемента (мышечный тонус и повышенные рефлексы) отражают неврологический статус.
Как приготовиться к проведению реанимации?
При каждых родах вы должны быть готовы к проведению реанимационных мероприятий, так как потребность в них может появиться совершенно неожиданно. По этой причине на каждых родах должен присутствовать, по крайней мере, один специалист с навыками в области реанимации новорожденных, в чьи обязанности должно входить только оказание помощи новорожденному.
Какие факторы риска связаны с потребностью в реанимации новорожденных?
Просмотрите список факторов риска.
Дородовые факторы
| Сахарный диабет матери Артериальная гипертония беременных Гипертоническая болезнь Анемия или изоиммунизация Смерть плода или новорожденного в анамнезе Кровотечения во втором или третьем триместре Инфекция матери Сердечная, почечная, легочная, неврологическая патология или заболевания щитовидной железы у матери Многоводие Олигогидрамнион Преждевременное отхождение околоплодных вод | Перенашивание беременности Многоплодие Несоответствие размера плода сроку беременности Лекарственная терапия, к примеру: Карбонат лития Магнезия Адреноблокаторы Наркомания у матери Уродства плода Пониженная активность плода Отсутствие дородового патронажа Возраст < 16 и > 35 лет |
Интранатальные факторы
| Кесарево сечение по неотложным показаниям Наложение щипцов или вакуум- экстракция Тазовое или иные аномальные предлежания Преждевременные роды Индуцированные роды Хориоамнионит Длительный безводный период (> 18 часов до родов) Длительный период раскрытия (> 24 часов) Длительный период изгнания (> 2 часов) | Брадикардия плода Неотчетливый характер сердечного ритма плода Использование общего наркоза Маточная тетания Назначение наркотических средств матери за 4 часа до родов Мекониальная окраска околоплодных вод Выпадение пуповины Отслойка плаценты Предлежание плаценты |
Почему недоношенные дети подвергаются большему риску?
Многие из этих факторов риска приведут к тому, что ребенок родится недоношенным. Анатомические и физиологические характеристики недоношенных детей отличаются от таковых у доношенных младенцев. Некоторые из особенностей приведены ниже:
ô В легких недоношенных детей может не хватать сурфактанта, и, поэтому, их более трудно вентилировать.
ô Их тонкая, проницаемая кожа, большее соотношение площади поверхности к массе тела и недостаток подкожного жира предрасполагают к потере тепла.
ô С большей вероятностью такие дети рождаются с инфекцией.
ô В их головном мозге имеются очень хрупкие капилляры, склонные к кровотечению в период стресса.
Эти и иные уникальные черты создают дополнительные проблемы во время проведения реанимации недоношенных детей.
Что делать после реанимации?
Дети, которым потребовалась реанимация, подвержены риску ухудшения состояния после того, как их витальные функции вернулись к норме.
Стандартный уход: Около 90% новорожденных являются активными доношенными детьми без факторов риска и с чистыми околоплодными водами. Их не нужно отделять от матерей после рождения для проведения начальных этапов реанимации. Терморегуляцию можно обеспечить за счет выкладывания ребенка на грудную клетку матери, высушивания и укрывания сухим бельем. Тепло сохраняется за счет прямого кожного контакта с матерью. Санацию верхних дыхательных путей можно провести, при необходимости, с помощью протирания рта и носа ребенка.
Должно проводиться непрерывное наблюдение за дыханием, активностью и цветом кожных покровов.
Поддерживающие мероприятия: Детям с антенатальными или родовыми факторами риска, мекониальной окраской околоплодных вод или кожи, с угнетенным дыханием или активностью и/или цианозом при рождении потребуются некоторые реанимационные мероприятия. Таких детей с самого начала следует оценивать и наблюдать под теплоизлучателем, а затем проводить реанимационные мероприятия в соответствии с ситуацией. Эти новорожденные подвергаются риску развития состояний, связанных с перинатальной патологией, поэтому их нужно часто осматривать в течение раннего послеродового периода.
Непрерывная помощь: Новорожденным, которым потребовалась вспомогательная вентиляция легких под положительным давлением или даже больший объем реанимационных мероприятий, может понадобиться оказание непрерывной помощи; они подвергаются повышенному риску рецидивирующего ухудшения состояния и развития последующих осложнений патологической адаптации. Таких детей, как правило, следует лечить в условиях, где обеспечиваются непрерывное наблюдение и мониторинг. Может встать вопрос об их переводе в отделение интенсивной терапии новорожденных.
Проверь себя!
1. Около _________ миллиона(ов) детский жизней ежегодно в мире
можно было бы спасти путем соответствующей реанимации.
2. Около _________ % новорожденных требуют некоторой
помощи для того, чтобы начать регулярно дышать.
3. Около _________ % новорожденных требуют экстенсивной
реанимации для того, чтобы выжить.
4. Непрямой массаж сердца и медикаментозное лечение (редко) (часто) используются в практике реанимации новорожденных.
5. До рождения альвеолы легких ребенка (сжаты) (расправлены) и заполнены (жидкостью) (воздухом).
6. После рождения энергичное дыхание ребенка вызывает абсорбцию / _______ из легких и его/ее замену ___________.
7. Кислород в легких ребенка вызывает (расслабление) (сужение) легочных критерий ребенка таким образом, чтобы кислород мог абсорбироваться из альвеол и доставляться ко всем органам.
8. Реанимацию (следует) (не следует) отложить до._....'' получения суммы баллов по шкале Апгар на 1-й минуте.
9. У недоношенных детей могут возникнуть дополнительные проблемы во время проведения реанимационных мероприятий из-за:
А. Хрупких мозговых капилляров, склонных к кровотечению
Б. Легких, не имеющих сурфактанта, что затрудняет вентиляцию
В. Плохого температурного контроля
Г. Высокой вероятности инфекции
Д. Всего вышеперечисленного
10. На каждых родах требуется присутствие, по крайней мере, __________ подготовленного лица (лиц), чьей основной обязанностью является оказание помощи новорожденному.
Ключевые моменты
1. Во всем мире исходы родов более чем 1 миллиона детей в год можно было бы улучшить с помощью использования техники ПРН.
2. Большинство новорожденных детей активны. Десять процентов требуют некоторой помощи. Один процент нуждается в крупных реанимационных мерах для того, чтобы выжить.
3. Легкие плода расправлены внутриутробно, но альвеолы заполнены жидкость.
4. Кровеносные сосуды легких плода значительно сужены так, чтобы вместо перфузии легких кровь сбрасывалась из легочных артерий через артериальный проток в аорту.
5. При рождении жидкость из альвеол абсорбируется в ткань легкого и замещается воздухом.
6. Контакт с кислородом после рождения вызывает расслабление легочных артериол, что приводит к резкому повышению легочного кровотока. Кровь абсорбирует кислород из воздуха в альвеолах и, обогащенная кислородом, поступает в ткани тела ребенка.
7. Недостаток кислорода в легких новорожденного приводит к
продолжительному сжатию легочных артериол, что предотвращает оксигенацию системного кровотока. Вначале кровоснабжение кишечника, почек, мышц и кожи уменьшается, в то время как кровоснабжение сердца и головного мозга остается незатронутым. Продолжающаяся нехватка адекватной перфузии и оксигенации может привести к повреждению мозга, поражению других органов или смерти.
8. Когда плод/новорожденный впервые ощущает нехватку кислорода, наступает начальный период частого дыхания, за которым следует первичное апноэ. Первичное апноэ может быть устранено за счет тактильной стимуляции.
9. Если нехватка кислорода продолжается, наступает вторичное апноэ. Частота сердечных сокращений продолжает уменьшаться, что происходит и с артериальным давлением. Вторичное апноэ невозможно обратить вспять с помощью стимуляции; нужно провести вспомогательную вентиляцию легких.
10. Оценка по Апгар полезна для передачи информации об общем состоянии новорожденного и реакции на реанимацию. Этот показатель не используется для определения потребности в реанимации, ее объема и времени проведения реанимационных мероприятий.
11. Большинство, но не все, случаи реанимации новорожденных можно
предвидеть. Важно идентифицировать дородовые и интранатальные факторы риска, связанные с потребностью в реанимации новорожденных.
12. На каждых родах должен присутствовать, как минимум, один человек, способный начать выполнение реанимационных мероприятий и в чьи основные обязанности входит оказание помощи новорожденному ребенку. Или данное лицо, или кто-либо другой, кто находится в непосредственной близости, должен обладать навыками, необходимыми для проведения реанимационного пособия в полном объеме.
13. Предполагая необходимость в комплексной реанимации, до наступления родов привлеките дополнительный персонал для присутствия в родильном зале.
14. Подготовьте оборудование для реанимации до наступления родов.
15. Защитите себя от контактов с кровью и биологическими жидкостями. Соблюдайте стандартные предосторожности, как определено в правилах внутреннего распорядка стационара.
16. Недоношенные дети чаще требуют проведенияреанимационныхмероприятий, чем доношенные, потому что
• В недоразвитых легких может быть дефицит сурфактанта.
• Недоношенные дети более подвержены потере тепла.
• Недоношенные дети более вероятно страдают врожденной инфекцией.
• Сосудистая система мозга недоношенных детей склонна к кровотечению во время стресса.
17. Все новорожденные требуют непрерывного наблюдения за состоянием их дыхания, активностью и цветом кожи и слизистых. Послеродовая помощь предполагает три уровня ухода:
• Стандартный уход — обычное наблюдение
• Поддерживающие мероприятия — частые осмотры
• Непрерывная помощь — непрерывное наблюдение и мониторинг в детской палате
18. Наиболее важным и эффективным действием в реанимации новорожденных является нагнетание кислорода в легкие ребенка.
19. Все новорожденные требуют начальной оценки своего состояния.
• Есть ли в околоплодных водах и на коже ребенка следы мекония?
• Дышит или плачет новорожденный?
• Хорош ли мышечный тонус новорожденного?
• Розового ли он цвета?
• Родился ли ребенок доношенным (от 37 до 42 недель беременности)? Если любой из ответов «Нет», начинайте реанимацию.
20. Реанимация проводится в течение короткого промежутка времени.
• У вас есть, примерно, 30 секунд для получения реакции на проведение одного этапа, прежде чем решить, следует ли переходить к следующему.
• Оценка и принятие решения базируется, в основном, на показателях дыхания, сердечной деятельности и цвета кожных покровов.
21. Этапами реанимации новорожденных являются
А. Начальные этапы
• Согрейте ребенка.
• Придайте головке нужное положение и при необходимости проведите санацию дыхательных путей.*
• Обсушите кожу и стимулируйте дыхание ребенка.
• Оцените дыхание, частоту сердечных сокращений и цвет;
при необходимости дайте кислород.
Б. Обеспечьте вспомогательную вентиляцию легких под положительным
давлением с помощью реанимационного мешка и 100% кислорода.
В. Обеспечьте непрямой массаж сердца при продолжении
вспомогательной вентиляции.
Г. Назначьте адреналин при продолжении вспомогательной вентиляции
и непрямого массажа.*
*На данных этапах рассмотрите возможность интубации трахеи.
Ответы на вопросы
1. 1 миллион
2. 10%
3. 1%
4. Непрямой массаж сердца и медикаментозное лечение редко требуются при проведении реанимации новорожденных.
5. До родов альвеолы расправлены и заполнены жидкостью.
6. В родах энергичное дыхание вызывает абсорбцию жидкости из легких и замещение ее воздухом.
7. Кислород вызывает расслабление легочных артериол.
8. Реанимацию нельзя откладывать до проведения оценки по шкале Апгар на 1-й минуте.
9.У недоношенных детей капилляры головного мозга хрупкие, легкие недоразвиты, плохой температурный контроль и более вероятно появление инфекции. Поэтому все вышеперечисленное является правильным ответом.
10. На каждых родах должен присутствовать, по крайней мере, один специалист с навыками реанимации.
Таблица самоконтроля.
| Если … | То … |
| …вы ответили на 9 вопросов правильно… | Очень хорошо! Вы успешно справелись с заданием. Повторите те вопросы, которые могут быть неясны. |
| …вы сделали две или более ошибок…. | Тщательно повторите те разделы, в которых вы ошиблись. Если у вас есть вопросы, проконсультируйтесь у преподавателя. Когда вы почувствуете, что неясностей не осталось, повторите тест. |

|
|
|