
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Оказание помощи вне ЛПУ и реанимация детей первого месяца жизни
|
|
Оказание помощи новорождённым вне ЛПУ, а также детям первого месяца жизни проводится по тем же принципам и в той же последовательности.

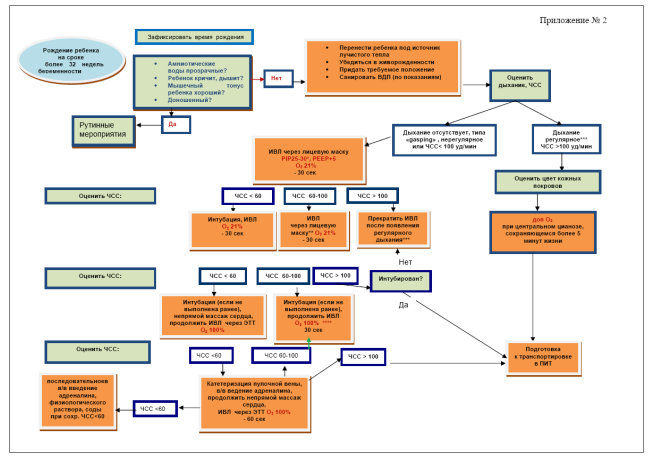
* Если при первых принудительных вдохах не отмечается экскурсии грудной клетки, PIP может быть кратковременно увеличено до 35см Н2О у недоношенных и до 40-50 см Н2О у доношенных детей; при переводе ребенка на ИВЛ через ЭТТ следует изменить PIP таким образом, чтобы экскурсия грудной клетки отмечалась, но не была избыточной;
** при недостаточной эффективности масочной ИВЛ следует санировать верхние дыхательные пути, проверить положение маски, изменить положение головы, немного переразогнув шею ребенка, увеличить давление на вдохе до максимально допустимого для данного гестационного возраста;
*** у детей, родившихся на сроке более 32 недель беременности, метод СРАР не применяется профилактически, но может быть использован на любом этапе лечения дыхательных нарушений;
****первоначально увеличить концентрацию кислорода до 40% и далее увеличивать пошагово на 10-20% каждую минуту до нормализации ЧСС; при проведении ИВЛ у детей с ЧСС > 100 уд/мин, дополнительный кислород следует подключать, если сохраняется центральный цианоз более 5 минут жизни.
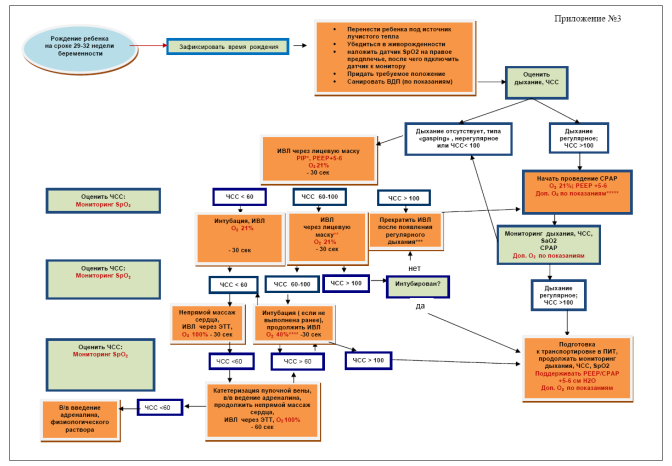
*У детей, родившихся на сроке беременности 29-30 недель, при проведении ИВЛ маской следует выполнять первые вдохи с PIP 20 см Н2О. В случае отсутствия экскурсии грудной клетки можно увеличить PIP до 25 см Н2О, не превышая это значение. У новорожденных гестационного возраста 31-32 недели в процессе масочной ИВЛ давление при первых вдохах можно увеличить до 30-35см Н2О, если при более низких значениях PIP нет экскурсии грудной клетки; при переводе ребенка на ИВЛ через ЭТ следует изменить PIP таким образом, чтобы экскурсия грудной клетки отмечалась, но не была избыточной;
** при недостаточной эффективности масочной ИВЛ (ЧСС 60-100 уд/мин) следует санировать верхние дыхательные пути, проверить положение маски, изменить положение головы, немного переразогнув шею ребенка, увеличить давление на вдохе до максимально допустимого для данного гестационного возраста;
***при проведении ИВЛ маской у ребенка с ЧСС > 100 уд/мин следует ориентироваться на показатели SpO2; процент дополнительного кислорода следует изменять (увеличивать или уменьшать на 10-20% в минуту), если уровень SpO2 ниже 80% на 5 минуте жизни, ниже 85% на 10 минуте или превышает 95% на любом этапе проведения реанимационных мероприятий;
****следует увеличить концентрацию кислорода до 40% и увеличивать пошагово на 10-20% каждую минуту до нормализации ЧСС; при проведении ИВЛ у ребенка с ЧСС > 100 концентрацию кислорода следует изменять (увеличивать или уменьшать на 10-20% в минуту), если уровень SpO2 ниже 80% на 5 минуте жизни, ниже 85% на 10 минуте или превышает 95% на любом этапе проведения реанимационных мероприятий;
***** СРАР следует начинать со стартовой концентрацией кислорода 21%, затем увеличивать пошагово на 10-20% в минуту, если уровень SpO2 ниже 80% на 5 минуте жизни, 85% на 10 минуте. Уровень SpO2 не должен превышать 95% на любом этапе проведения реанимационных мероприятий, если ребенок получает дополнительный кислород; если же предварительно проводилась ИВЛ маской, то после восстановления самостоятельного дыхания СРАР следует начинать с той же концентрацией кислорода, что и на ИВЛ; изменять процентное содержание кислорода следует по вышеуказанному алгоритму.
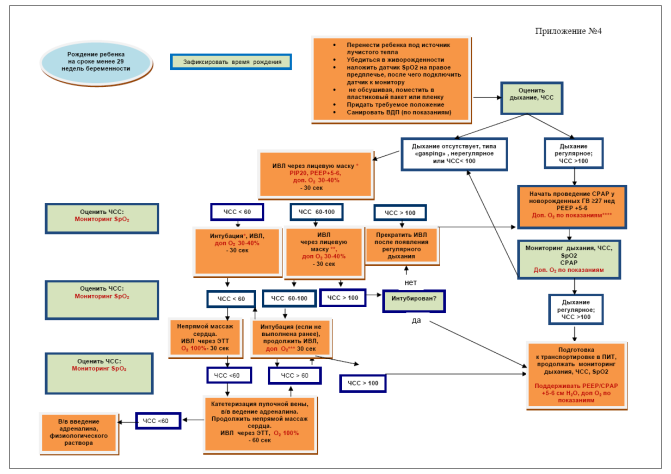
* Интубацию ребенка, родившегося в возрасте < 27 недель (ЭНМТ) следует выполнить не позднее 2-й минуты жизни с учетом необходимости профилактического введения сурфактанта;
** при недостаточной эффективности масочной ИВЛ (ЧСС 60-100) следует санировать верхние дыхательные пути, проверить положение маски, изменить положение головы, немного переразогнув шею ребенка;
*** увеличивать процент кислорода на 10-20% на фоне ИВЛ каждую минуту до нормализации ЧСС; при проведении ИВЛ у ребенка с ЧСС > 100 концентрацию кислорода следует изменять (увеличивать или уменьшать на 10-20% в минуту), если уровень SpO2 ниже 80% на 5 минуте жизни, ниже 85% на 10 минуте или превышает 95% на любом этапе проведения реанимационных мероприятий;
**** СРАР следует начинать со стартовой концентрацией кислорода 21%, затем увеличивать концентрацию кислорода на 10-20% в минуту, если уровень SpO2 ниже 80% на 5 минуте жизни, 85% на 10 минуте. Уровень SpO2 не должен превышать 95% на любом этапе проведения реанимационных мероприятий, если ребенок получает дополнительный кислород; если же предварительно проводилась ИВЛ маской, то после восстановления самостоятельного дыхания СРАР следует начинать с той же концентрацией кислорода, что и на ИВЛ; изменять процентное содержание кислорода следует по вышеуказанному алгоритму.
Литература
1. O'Rourke MF, Donaldson E, Geddes JS. An airline cardiac arrest program. Circulation 1997; 96: 2849-53.
2. Cummins RO, Ornato JP, Thies WH, Pepe PE. Improving survival from sudden cardiac arrest: the ''chain of survival'' concept. A statement for health professionals from the Advanced Cardiac Life Support Subcommittee and the Emergency Cardiac Care Committee, American Heart Association. Circulation 1991; 83: 1832-47.
3. Calle PA, Lagaert L, Vanhaute O, Buylaert WA. Do victims of an out-of-hospital cardiac arrest benefit from a training program for emergency medical dispatchers? Resuscitation 1997; 35: 213-8.
4. Curka PA, Pepe PE, Ginger VF, Sherrard RC, Ivy MV, Zachariah BS. Emergency medical services priority dispatch. Ann Emerg Med 1993; 22: 1688-95.
5. Larsen MP, Eisenberg MS, Cummins RO, Hallstrom AP. Predicting survival from out-of-hospital cardiac arrest: a graphic model. Ann Emerg Med 1993; 22: 1652-8.
6. Valenzuela TD, Roe DJ, Cretin S, Spaite DW, Larsen MP. Estimating effectiveness of cardiac arrest interventions: a logistic regression survival model. Circulation 1997; 96: 3308-13.
7. Holmberg M, Holmberg S, Herlitz J. Factors modifying the effect of bystander cardiopulmonary resuscitation on survival in out-of-hospital cardiac arrest patients in Sweden. Eur Heart J 2001; 22: 511-9.
8. Holmberg M, Holmberg S, Herlitz J, Gardelov B. Survival after cardiac arrest outside hospital in Sweden. Swedish Cardiac Arrest Registry. Resuscitation 1998; 36: 29-36.
9. Waalewijn RA, De Vos R, Tijssen JGP, Koster RW. Survival models for out-of-hospital cardiopulmonary resuscitation from the perspectives of the bystander, the first responder, and the paramedic. Resuscitation 2001; 51: 113-22.
10. Weaver WD, Hill D, Fahrenbruch CE, et al. Use of the automatic external defibrillator in the management of out-of-hospital cardiac arrest. N Engl J Med 1988; 319: 661-6.
11. Auble TE, Menegazzi JJ, Paris PM. Effect of out-of-hospital defibrillation by basic life support providers on cardiac arrest mortality: a metaanalysis. Ann Emerg Med 1995; 25: 642-58.
12. Stiell IG, Wells GA, DeMaio VJ, et al. Modifiable factors associated with improved cardiac arrest survival in a mul-ticenter basic life support/defibrillation system: OPALS Study Phase I results. Ontario Prehospital Advanced Life Support. Ann Emerg Med 1999; 33: 44-50.
13. Stiell IG, Wells GA, Field BJ, et al. Improved out-of-hospital cardiac arrest survival through the inexpensive optimization of an existing defibrillation program: OPALS study phase II. Ontario Prehospital Advanced Life Support. JAMA 1999; 281: 1175-81.
14. Caffrey S. Feasibility of public access to defibrillation. Curr Opin Crit Care 2002; 8: 195-8.
15. O'Rourke MF, Donaldson E, Geddes JS. An airline cardiac arrest program. Circulation 1997; 96: 2849-53.
16. Page RL, Hamdan MH, McKenas DK. Defibrillation aboard a commercial aircraft. Circulation 1998; 97: 1429- 30.
17. Valenzuela TD, Roe DJ, Nichol G, Clark LL, Spaite DW, Hardman RG. Outcomes of rapid defibrillation by security officers after cardiac arrest in casinos. N Engl J Med 2000; 343: 1206-9.
18. Langhelle A, Nolan JP, Herlitz J, et al. Recommended guidelines for reviewing, reporting, and conducting research on post-resuscitation care: the Utstein style. Resuscitation 2005; 66: 271-83.
19. Yu T, Weil MH, Tang W, et al. Adverse outcomes of interrupted precordial compression during automated defibril-lation. Circulation 2002; 106: 368-72.
20. Swenson RD, Weaver WD, Niskanen RA, Martin J, Dahlberg S. Hemodynamics in humans during conventional and experimental methods of cardiopulmonary resuscitation. Circulation 1988; 78: 630-9.
21. Kern KB, Sanders AB, Raife J, Milander MM, Otto CW, Ewy GA. A study of chest compression rates during car-diopulmonary resuscitation in humans: the importance of rate-directed chest compressions. Arch Intern Med 1992; 152: 145-9.
22. Abella BS, Alvarado JP, Myklebust H, et al. Quality of cardiopulmonary resuscitation during in-hospital cardiac arrest. JAMA 2005; 293: 305-10.
23. Wik L, Kramer-Johansen J, Myklebust H, et al. Quality of cardiopulmonary resuscitation during out-of-hospital cardiac arrest. JAMA 2005; 293: 299-304.
24. Aufderheide TP, Pirrallo RG, Yannopoulos D, et al. Incomplete chest wall decompression: a clinical evaluation of CPR performance by EMS personnel and assessment of alternative manual chest compression-decompression techniques. Resuscitation 2005; 64: 353-62.
25. Yannopoulos D, McKnite S, Aufderheide TP, et al. Effects of incomplete chest wall decompression during cardiopul-monary resuscitation on coronary and cerebral perfusion pressures in a porcine model of cardiac arrest. Resuscitation 2005; 64: 363-72.
26. Ochoa FJ, Ramalle-Gomara E, Carpintero JM, Garcia A, Sar-alegui I. Competence of health professionals to check the carotid pulse. Resuscitation 1998; 37: 173-5.
27. Cydulka RK, Connor PJ, Myers TF, Pavza G, Parker M. Prevention of oral bacterial flora transmission by using mouth-to-mask ventilation during CPR. J Emerg Med 1991; 9: 317-21.
28. Blenkharn JI, Buckingham SE, Zideman DA. Prevention of transmission of infection during mouth-to-mouth resuscitation. Resuscitation 1990; 19: 151-7.
29. Kern KB, Hilwig RW, Berg RA, Sanders AB, Ewy GA. Importance of continuous chest compressions during cardiopulmonary resuscitation: improved outcome during a simulated single lay-rescuer scenario. Circulation 2002; 105: 645-9.
30. Cashman JN. In-hospital cardiac arrest: what happens to the false arrests? Resuscitation 2002; 53: 271—6.
31. Kyriacou DN, Arcinue EL, Peek C, Kraus JF. Effect of immediate resuscitation on children with submersion injury. Pediatrics 1994; 94: 137—42.
32. Berg RA, Hilwig RW, Kern KB, Ewy GA. Bystander’’ chest compressions and assisted ventilation independently improve outcome from piglet asphyxial pulseless ‘‘cardiac arrest’’. Circulation 2000; 101: 1743—8.
33. Young KD, Seidel JS. Pediatric cardiopulmonary resuscitation: a collective review. Ann Emerg Med 1999; 33: 195—205.
34. Dorph E, Wik L, Steen PA. Effectiveness of ventilation-compression ratios 1: 5 and 2: 15 in simulated single rescuer paediatric resuscitation. Resuscitation 2002; 54: 259— 64.
35. Whyte SD, Wyllie JP. Paediatric basic life support: a practical assessment. Resuscitation 1999; 41: 153—217.
36. Safranek DJ, Eisenberg MS, Larsen MP. The epidemiology of cardiac arrest in young adults. Ann Emerg Med 1992; 21: 1102—6.
37. Gurnett CA, Atkins DL. Successful use of a biphasic waveform automated external defibrillator in a high-risk child. Am J Cardiol 2000; 86: 1051—3.
38. Konig B, Benger J, Goldsworthy L. Automatic external defibrillation in a 6 year old. Arch Dis Child 2005; 90: 310—1.
39. Atkinson E, Mikysa B, Conway JA, et al. Specificity and sensitivity of automated external defibrillator rhythm analysis in infants and children. Ann Emerg Med 2003; 42: 185—96.
40. Cecchin F, Jorgenson DB, Berul CI, et al. Is arrhythmia detection by automatic external defibrillator accurate for children? Sensitivity and specificity of an automatic external defibrillator algorithm in 696 pediatric arrhythmias. Circulation 2001; 103: 2483—8.
41. Samson R, Berg R, Bingham R. Pediatric Advanced Life Support Task Force ILCoR. Use of automated external defibril-lators for children: an update. An advisory statement from the Pediatric Advanced Life Support Task Force of the International Liaison Committee on Resuscitation. Resuscitation 2003; 57: 237—43.
42. Jorgenson D, Morgan C, Snyder D, et al. Energy attenuator for pediatric application of an automated external defib-rillator. Crit Care Med 2002; 30: S145—7.
43. Tang W, Weil MH, Jorgenson D, et al. Fixed-energy bipha-sic waveform defibrillation in a pediatric model of cardiac arrest and resuscitation. Crit Care Med 2002; 30: 2736—41.
44. Berg RA, Chapman FW, Berg MD, et al. Attenuated adult biphasic shocks compared with weight-based monophasic shocks in a swine model of prolonged pediatric ventricular fibrillation. Resuscitation 2004; 61: 189—97.
45. Berg RA, Samson RA, Berg MD, et al. Better outcome after pediatric defibrillation dosage than adult dosage in a swine model of pediatric ventricular fibrillation. J Am Coll Cardiol 2005; 45: 786—9.
46. Rossano JQ, Schiff L, Kenney MA, Atkins DL. Survival is not correlated with defibrillation dosing in pedi-atric out-of-hospital ventricular fibrillation. Circulation 2003; 108: 320—1.
47. Clark CB, Zhang Y, Davies LR, Karlsson G, Kerber RE. Pedi-atric transthoracic defibrillation: biphasic versus monopha-sic waveforms in an experimental model. Resuscitation 2001; 51: 159—63.
48. Schneider T, Martens PR, Paschen H, et al. Multicenter, randomized, controlled trial of 150-J biphasic shocks compared with 200- to 360-J monophasic shocks in the resuscitation of out-of-hospital cardiac arrest victims. Optimized Response to Cardiac Arrest (ORCA) Investigators. Circulation 2000; 102: 1780—7.
49. Faddy SC, Powell J, Craig JC. Biphasic and monophasic shocks for transthoracic defibrillation: a meta analysis of randomised controlled trials. Resuscitation 2003; 58: 9—16.
50. van Alem AP, Chapman FW, Lank P, Hart AA, Koster RW. A prospective, randomised and blinded comparison of first shock success of monophasic and biphasic waveforms in out-of-hospital cardiac arrest. Resuscitation 2003; 58: 17—24.
51. Neonatal resuscitation textbook, 5-th edition. AAP, 2006
52. Jeffrey M. Perlman, Jonathan Wyllie, John Kattwinkel, Dianne L. Atkins, Leon Chameides, Jay P. Goldsmith, Ruth Guinsburg, Mary Fran Hazinski, Colin Morley, Sam Richmond, Wendy M. Simon, Nalini Singhal, Edgardo Szyld, Masanori Tamura, Sithembiso Velaphi and on behalf of the NEONATAL RESUSCITATION CHAPTER COLLABORATORS. Special Report Neonatal Resuscitation: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations. PEDIATRICS Volume 126, Number 5, November 2010, DOI: 10.1542/peds.2010-2972B
53. Федеральный Приказ Минздравсоцразвития РФ от 01.06.2010 N 409н " Об утверждении порядка оказания неонатологической медицинской помощи"
54. Федеральный Приказ №808н от 2 октября 2009 «Об утверждении Порядка оказания акушерско-гинекологической помощи»
55. Методическое письмо Минздравсоцразвития РФ от 21 апреля 2010 г. N 15-4/10/2-3204 «Первичная и реанимационная помощь новорожденным детям»
56. Приказ МЗ Свердловской области 479-п от 18 мая 2010 года «О мерах по оптимизации первичной реанимационной помощи новорождённым детям на территории Свердловской области»
|
|