
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Діагностика окремих видів тахікардій.
|
|
Тахікардії з синусового вузла. Синусова тахікардія є відповіддю на фізіологічний стрес, фізичне навантаження, гіпертермію, інфекційний процес, анемію, патологічно підвищений симпатичний тонус, тиреотоксикоз, на медикаменти і токсичні речовини (кофеїн, амінофіллін і інші, алкоголь), на зменшення ударного об’єму серця при серцевій недостатності, інфаркті міокарда тощо. Частота серцевих скорочень складає від 90 до 150 ударів за хвилину. Масаж каротидного синуса зменшує частоту серцевих скорочень. На ЕКГ виразно видно періоди “розігріву” і “охолодження”, морфологія зубця Р однакова при тахікардії і нормальній частоті. Синусова тахікардія за механізмом re-entry (синусно-передсердна тахікардія) має раптовий початок і кінець. Пароксизми перебігають з маловираженою симптоматикою, дуже коротко тривалі. Буває при синдромі слабості синусового вузла (СССВ) при формі тахі-брадікардії.
Передсердна тахікардія виникає в результаті патологічного автоматизму або передсердного ре-ентрі. У першому випадку вона виникає при патології серця і легень, має період “розігріву” і “охолодження”, морфологія зубця Р залежить від місця походження тахікардії.
Передсердна тахікардія за механізмом re-entry часто пов’язана з органічним захворюванням серця. Частота пароксизму 140-240 ударів за хвилину. Морфологія зубця Р відрізняється від зубця Р при синусовому ритмі. Інтервал PR коротший за цей інтервал при інших формах передсердної тахікардії. Відрізняється від передсердної тахікардії з підвищеним автоматизмом тим, що викликається передсердною екстрасистолою, не має періоду “розігріву” і може бути припинена за допомогою черезстравохідної стимуляції з частотою стимула на 10 ударів/хвилину більшою за тахікардію. Передсердна тахікардія з атріовентрикулярним блоком виникає у хворих на ІХС, легеневе серце, може бути результатом інтоксикації дигіталісом. На ЕКГ частота серцевих скорочень 120-200 уд./хв. та блокада Мобітц 2: 1. (див. розділ “Порушення провідності”).
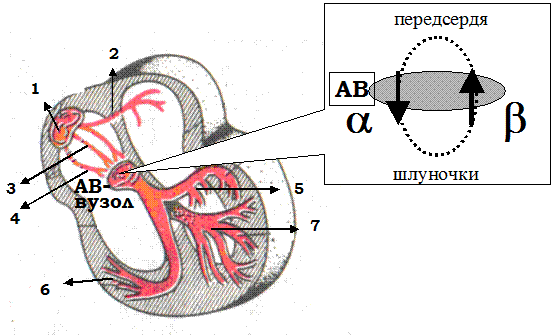 |
Рис. 25. Re-entry дисоціація АВ-вузла на зону a і β з різною рефрактерністю.
Проведення: антеградно - через α -зону (“slow-fast”-тахікардія),
ретроградно - через β -зону (”fast- slow”-тахікардія).
1 - синусовий вузол, 2 - жмуток Бахмана, 3 - жмуток Венкебаха, 4 - жмуток Торреля, 5 - передньо-верхня гілка жмутка Гіса, 6 - передньо-нижня гілка жмутка Гіса, 7 - задня гілка жмутка Гіса.
Атріовентрикулярні вузлові тахікардії виникають внаслідок циркуляції хвилі збудження у атріовентрикулярному з’єднанні або посиленого автоматизму в ектопічному вогнищі.
Атріовентрикулярна вузлова re-entry тахікардія складає більше 70% випадків надшлуночкової тахікардії. Існує три її форми – “повільна-швидка”, “швидка-повільна”, “повільна-повільна”. Вона потребує подвійного проведення (утворення кола re-entry), яке створене шляхами атріовентрикулярного вузла з різними функціональними властивостями – швидким з довгим рефрактерним періодом і повільним з коротким рефрактерним періодом. Цей вид аритмій зустрічається у хворих з хронічними легеневими захворюваннями і кардіоміопатіями, при гіпоксії, гіпокаліємії, алкалозі, лікуванні серцевими глікозидами і адреноміметиками.
Клінічні прояви залежать від основного захворювання і частоти ритму. Супроводжуються погіршенням загального стану. Початок приступу відчувається як поштовх у грудях і посилене серцебиття. Появляється задишка, можливі запаморочення, стенокардія. Відновлення ритму є раптовим і супроводжується слабістю, слиновиділенням, шумом у вухах. При тривалих пароксизмах можливі серцева недостатність, інфаркт міокарда. При обстеженні – частий правильний пульс, посилення І тону. На ЕКГ при цьому реєструються вузькі комплекси, якщо
немає блокади ніжки жмутка Гіса. Імпульс проводиться антероградно донизу повільним шляхом і ретроградно догори швидким (повільна-швидка).Тому зубці Р зливаються з QRS або виявляються у вигляді псевдозубця S у ІІ відведенні чи rSr у V1. Активується передсердною екстрасистолою. При “швидкій-повільній” тахікардії імпульс поширюється у зворотньому напрямку. Ця форма тахікардії виникає, якщо рефрактерний період швидкого шляху коротший за рефрактерний період повільного шляху. Оскільки активація передсердь через повільний шлях йде після активації шлуночків, на ЕКГ зубець Р інвертований і реєструється після комплексу QRS.
Для диференціальної діагностики атріовентрикулярних тахікардій використовують черезстравохідну реєстрацію ЕКГ. Висока амплітуда зубця збудження передсердь А дозволяє точно визначити його розміщення по відношенню до шлуночкового комплексу V і визначити інтервал VA (від початку V до наступного зубця А). При вузловій тахікардії від поздовжної дисоціації АВ-з’єднання VA не перевищує 80 мс. Після верифікації діагнозу можна використати електрод для зупинки тахікардії методом стимуляції, яка займає кілька хвилин і є цілком безпечною. При відсутності можливості провести стимуляцію проводять диференціально-діагностичну фармакологічну блокаду АВ-з’єднання за допомогою АТФ.
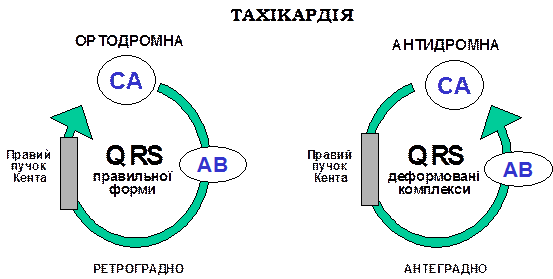 |
Рис. 26. Cхема виникнення АВ-вузлової реципрокної пароксизмальної тахікардії.
Реципрокні атріовентрикулярні тахікардії за участю додаткових шляхів проведення. Синдром передчасного збудження шлуночків (синдром преекситації) є причиною пароксизмів суправентрикулярної тахікардії, мерехтіння передсердь, які можуть призводити до летального кінця в результаті спровокованої через фібриляцію передсердь шлуночкової тахікардії. Є багато додаткових шляхів проведення, з них основними є: додатковий атріовентрикулярний шлях (жмуток Кента) – між передсердями і шлуночком; інтернодальний (волокна Джеймса) – між передсердями і атріовентрикулярним вузлом; атріовентрикулярний шлях – між передсердям та пучком Гіса; нодовентрикулярний шлях (волокна Махейма-1) – між атріовентрикулярним вузлом і шлуночком; фасцикуло-вентрикулярний шлях (волокна Махейма-2) – між пучком Гіса та шлуночком.
Електрофізіологічним механізмом аритмій при синдромі преекситації є коловий рух хвилі збудження в міокарді та волокнах провідної системи серця із залученням аномальних шляхів проведення до тих пір, поки не наступить функціональна блокада одного з двох трактів.
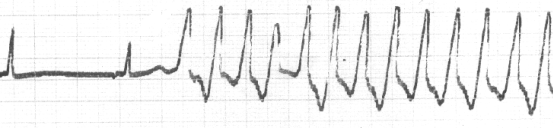 |
Рис. 27. Синдром Вольфа-Паркінсона-Уайта (WPW). Реципрокна атріовентикулярна ортодромна тахікардія. Інтервал RR=0, 10, частота скорочень шлуночків - 400 за 1 хвилину.
Однією з клінічних форм синдрому преекситації є синдром Вольфа-Паркінсона-Уайта (WPW), що являє собою самостійне захворювання і класичний приклад “macro-re-entry”. Крім того, він може комбінуватися з ІХС, ревматизмом, вродженими вадами серця, аномалією Ебштейна, гіпертрофічною кардіоміопатією, пролапсом мітрального клапана. Синдром преекситації WPW полягає в одночасному збудженні шлуночків імпульсом, що проводиться з передсердь додатковим шляхом і нормально функціонуючою провідною системою, при цьому збудження шлуночка настає передчасно. Одночасне існування двох трактів з різними електрофізіологічними властивостями створює аритмогенну ситуацію.
На ЕКГ на тлі синусового ритму можливі різні варіанти. В тому випадку, коли є постійні ознаки синдрому преекситації – PQ менший 0, 12 сек., комплекси QRS широкі, на одному з колін шлуночкового комплекса є дельта хвиля – це маніфестний синдром WPW. Коли ж ознаки преекситації мають транзиторний характер – це переміжний транзиторний синдром WPW. Якщо ознаки преекситації з’являються в період пароксизму або при навантаженні, медикаментозних пробах – це прихований латентний синдром WPW.
Іноді діагностувати синдром WPW підчас тахікардії важко, в такому випадку інформативною є черезстравохідна електростимуляція, де чітко видно зубець Р (А) і його розміщення за або перед QRS. Варіантом синдрому преекситації є синдром LGL (Лауна-Генонга-Левайна), коли на ЕКГ підчас синусового ритму реєструється короткий інтервал PR, без дельта-хвилі вузький комплекс QRS. В цьому випадку функціонує жмуток Джеймса.
Синдром WPW класифікується на 2 типи – А і В в залежності від напрямку дельта-хвилі (локалізації жмутка Кента зліва чи справа). При типі А – шлуночкові комплекси на ЕКГ нагадують блокаду правої ніжки. В цьому випадку передчасно активується лівий шлуночок. При типі В передчасно активується правий шлуночок, у відведеннях V1-V2 зубець QS з дельта-хвилею, нагадує блокаду лівої ніжки. Ознаки синдрому передчасного збудження шлуночків на ЕКГ без виникнення тахікардії носять назву феномену WPW, з пароксизмами тахікардії – синдрому WPW. Феномен WPW складає 0, 15-0, 2% в загальній популяції, частіше зустрічається у чоловіків (54-70%). Синдром WPW зустрічається у 40-80% феномену.
Рух імпульса при реципрокних атріовентрикулярних тахікардіях петлею ре-ентрі може здійснюватися двома напрямками. Часто зустрічається ортодромна атріовентрикулярна реципрокна тахікардія. Хвиля збудження поширюється антероградно через атріовентрикулярний вузол і систему Гіса-Пуркін’є, ретроградно – через додаткові провідні шляхи до передсердь. Рідше хвиля збудження йде в зворотньому напрямку – антероградно через додаткові шляхи, ретроградно через систему Гіса-Пуркін’є та атріовентрикулярний вузол до передсердь – цю тахікардію називають реципрокною атріовентрикулярною антидромною.
Пароксизм ортодромної тахікардії виникає раптово, характеризується частими (140-250 за хвилину), позбавленими ознак преекситації вузькими комплексами QRS з інтервалами RR однакової тривалості. Після них іноді видно інвертований зубець Р. Інтервал VA на черезстравохідно записаній ЕКГ перевищує 80 мс.
Антидромна тахікардія проявляється таким же частим і регулярним ритмом з шлуночковими комплексами шириною більше 0, 1 с (виражена преекситація) з інвертованими зубцями Р. Оскільки на ЕКГ шлуночкові комплекси подібні до кривої при шлуночковій монотопній ПТ, а остання може трансформуватися в фібриляцію шлуночків, у лікаря в таких випадках немає багато часу для діагностичних тестів, тим більше, що введення АТФ може при антидромній тахікардії викликати фібриляцію шлуночків. Диференціальна діагностика ПТ базується на атріовентрикулярній дисоціації – наявні позитивні зубці Р у відносно рідкому синусовому ритмі нашаровуються на шлуночкові комплекси при шлуночковій ПТ, при атріовентрикулярній – після кожного шлуночкового комплекса, інтервал VA при цій тахікардії перевищує 80 мс. Якщо швидко зробити кардіоверсію, то після відновлення ритму на ЕКГ реєструються типові ознаки синдрому WPW.
У хворих з синдромом WPW у 20% випадків можна діагностувати пароксизми фібриляції передсердь, у які можуть переходити також вище описані тахікардії.
Механізм виникнення фібриляції передсердь при синдромі WPW полягає у коротшому ефективному рефрактерному періоді верхніх і нижніх відділів передсердь, ніж у здорових людей, що пов’язане з ретроградним ексцентричним збудженням передсердь при синдромі WPW. Зрештою, самі додаткові шляхи проведення здатні розгалужуватися і створювати віточки хвиль micro-re-entry.
Внаслідок високої частоти шлуночкових скорочень (більше 200 за хв.) у випадках синдрому WPW і зв’язаної з ним миготливої аритмії, такі випадки небезпечні фатальним кінцем в результаті фібриляції шлуночків. На ЕКГ в цих випадках поряд з високою частотою шлуночкових скорочень видно нерівномірні розширені комплекси QRS, що чергуються з вузькими шлуночковими комплексами (“хибношлуночкова тахікардія”). Така аритмія не може забезпечити гемодинаміки і вимагає електроімпульсної терапії. Зникнення дельта-хвилі при новокаїнамідовій пробі свідчить у цих випадках про невеликий ризик раптової смерті для таких хворих.
Для зняття пароксизму фібриляції при синдромі WPW протипоказані верапаміл і серцеві глікозиди внаслідок небезпеки виникнення повної атріовентрикулярної блокади й покращення проведення імпульса в антидромному напрямку по додаткових шляхах та загрози виникнення фібриляції шлуночків.
Критеріями можливої раптової смерті у хворих з синдромом WPW є: найкоротший інтервал RR підчас фібриляції передсердь менший 220 мс; два і більше додаткових шляхи проведення; дві і більше шлуночкових тахікардії; ефективний рефрактерний період менший за 190 мс; синкопальні стани в анамнезі.
Мерехтіння (фібриляція) передсердь, миготлива аритмія (МА). На долю мерехтіння передсердь припадає біля 40% всіх порушень ритму. Співвідношення між мерехтінням і тріпотінням передсердь складає 10: 1 і рідше. Мерехтінням передсердь або миготливою аритмією (МА) називають дуже часту хаотичну діяльність міокардіальних волокон передсердь. При цьому частота імпульсів в передсердях складає від 350 до 600 за хвилину. Більша частина їх затримується в атріовентрикулярному вузлі, не доходячи до шлуночків, а імпульси, що проходять, викликають нерегулярні скорочення останніх.
Мерехтіння передсердь зустрічається при гострих і хронічних формах ІХС (ішемічна патогенетична форма), мітральному стенозі, кардіоміопатіях, міокардитах, вроджених і набутих вадах серця (гемодинамічна форма), всіх видах кардіосклерозу (кардіосклеротична форма), додаткових шляхах проведення (синдромах WPW, LGL), синдромі слабості синусового вузла. У 5% випадків зустрічається при нейроциркуляторній дистонії, коли порушується співвідношення між симпатичною і парасимпатичною нервовою системою (адренопровоковані та вагуснопровоковані). Іноді пароксизми виникають взагалі без причин (ідіопатична патогенетична форма).
Сприяючими факторами миготливої аритмії є збільшення розмірів лівого передсердя, фізичне і психоемоційне перенапруження, вживання кави, паління, важке супутнє захворювання, серцева недостатність, гіпоксемія, гіпокаліємія.
В патогенезі МА має значення механізм ре-ентрі і підвищений автоматизм. Згідно першої теорії напрям кругового руху хвилі збудження постійно змінюється, бо збудження на своєму шляху постійно зустрічає ділянки в рефрактерному періоді. Згідно другої теорії джерело збудження виробляє 350 імпульсів і більше за 1 хвилину. Виникненню мерехтіння сприяють передсердні екстрасистоли, політопні й групові, наявність додаткових шляхів проведення. При синдромі преекситації імпульси, минаючи атріовентрикулярний вузол, можуть збуджувати шлуночки з частотою 250 скорочень за хвилину, що є загрозою для розвитку фібриляції шлуночків.
Сучасна класифікація МА включає три клінічні форми перебігу.
1. Пароксизмальна форма, коли епізоди МА самостійно припиняються. Пароксизм аритмії триває від кількох секунд до кількох днів. Такий стан може тривати кілька років. Як правило, це люди у віці 40-55 років без захворювань серця.
2. Персистуюча МА, коли синусовий ритм не відновлюється самостійно, а потребує медикаментозної або електричної кардіоверсії.
3. Перманентна або постійна МА, коли синусовий ритм відновити неможливо. За частотою шлуночкової відповіді розрізняють 3 форми МА – тахі- (від 90 і більше уд./хв.), бради- (менше 60 уд./хв.) і нормосистолічну форму (60-90 уд./хв).
Перманентна і персистуюча форми МА або фібриляції передсердь, як правило, викликаються захворюваннями серця. Пароксизмальна форма зустрічається при нормальному серці у людей, що зловживають алкоголем (“серце після вихідного дня”), при тиреотоксикозі, підвищенні температури тіла. Крім того, у виникненні пароксизмів мерехтіння передсердь вночі у чоловіків 30-50 років велике значення надають блукаючому нерву. Адренопровокуючі фібриляції передсердь виникають на відміну від вище описаних вагусно-провокованих мерехтінь передсердь незалежно від віку і статі у осіб з патологічно зміненим серцем після фізичних навантажень, синусової тахікардії, можуть бути спровоковані катехоламінами і знімаються бета-адреноблокаторами.
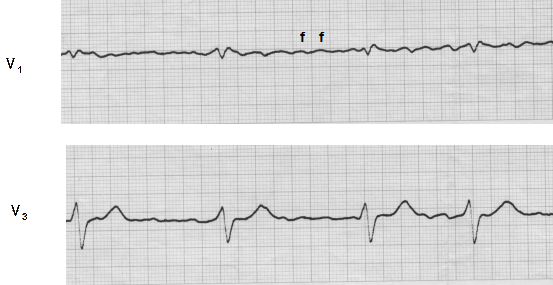 |
Рис. 28. Мерехтіння передсердь, нормосистолічна форма. Частота шлуночкових скорочень - від 78 до 100 за 1 хвилину, в середньому - близько 80 уд./хв.; хвилі f.
Діагностика фібриляції передсердь не викликає труднощів. На ЕКГ є хвилі f з частотою 350 до 500 за хвилину, відсутність зубців Р та повна неритмічність серцевих скорочень.
Весь клінічний симптомокомплекс при МА залежить від основного захворювання, частоти шлуночкових скорочень та ступеня серцевої недостатності і проявляється гемодинамічними й тромоемболічними порушеннями. Об’єктивно знаходять неправильний пульс і його дефіцит, що пояснюється різним ступенем наповнення шлуночків. При тахісистолічній формі хворі скаржаться на серцебиття, яке посилюється при навантаженні, підвищену втому, є ознаки серцевої недостатності. Бради- і нормосистолічна форми іноді перебігають безсимптомно. Можна діагностувати периферичний ціаноз, набряки на ногах. Рівень АТ постійно змінюється, що залежить від серцевого викиду і кількості крові, що поступає у великі судини. Тони серця неритмічні. В легенях можуть прослуховуватися вологі застійні незвучні хрипи, які щезають після призначення сечогінних препаратів і серцевих глікозидів.
Ускладнення: порушення передсердно-шлуночкового транспорту крові, скорочення діастолічного наповнення шлуночків ведуть до формування аритмогенної кардіоміопатії. Тромбоемболічні ускладнення у цих хворих появляються у зв’язку з віком, гіпертензією, атріомегалією та дисфункцією лівого шлуночка і вимагають тромбоемболічної профілактики. Можливе виникнення тромбоемболій підчас відновлення синусового ритму (рання і пізня нормалізаційні тромбоемболії). При пароксизмальній формі мерехтіння передсердь на фоні тяжкого захворювання серця може виникнути набряк легень, у хворих на інфаркт міокарда – кардіогенний шок, у хворих з синдромом WPW – фібриляція шлуночків.
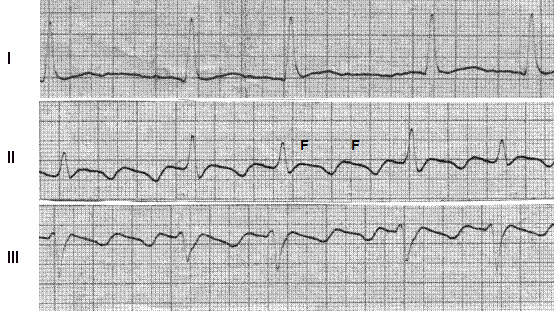 |
Рис. 29. Тріпотіння передсердь, неправильна форма. Хвилі F-F.
Тріпотіння передсердь – це часті ритмічні скорочення передсердь (250-350 в 1 хв.). Виникає переважно у хворих на ІХС, ревматичні вади серця, кардіоміопатії, перикардити, при зловживанні алкоголем. Існує правильна і неправильна форма тріпотіння передсердь. При правильній формі (І тип) співвідношення між передсердними і шлуночковими комплексами завжди однакове (2: 1, 3: 1, 4: 1), як і однаковий інтервал RR, і при огляді без ЕКГ можна діагностувати синусову чи пароксизмальну тахікардію. При неправильній формі (ІІ тип) інтервал RR різний у кожному випадку. Розрізняють пароксизмальну, затяжну і постійну форми тріпотіння передсердь, як і їх мерехтіння.
Клінічна картина тріпотіння передсердь така, як і при мерехтінні, хоча легше переноситься хворими, як мерехтіння, оскільки характерне меншими гемодинамічними порушеннями і збереженням серцевого викиду на необхідному рівні. Тріпотіння передсердь з відношенням передсердного до шлуночкового ритмів 1: 1 супроводжується різким серцебиттям, що веде до шоку, набряку легень. АТ частіше знижений. Тріпотіння передсердь тоді характеризується аускультативно правильним ритмом, посиленим І тоном. При неправильній формі аускультативно картина нагадує миготливу аритмію. Особливістю цієї аритмії є затяжний характер пароксизмів і затруднене їх зняття. Приступи тріпотіння можуть переходити в мерехтіння і навпаки.
На ЕКГ в ІІ класичному або правих грудних відведеннях видно хвилі F пилоподібної форми однакової висоти і ширини з частотою більше 250 за 1 хв. Ступінь вираженості атріовентрикулярної блокади при тріпотінні передсердь може змінюватися від 2: 1 до 3-4 до 1. Шлуночкові комплекси при тріпотінні передсердь нормальної конфігурації.
Диференціювати тріпотіння передсердь слід з синусовою, передсердною і пароксизмальною тахікардією. Це можливо за допомогою масажу каротидного синуса і проби Вальсальви, які збільшують ступінь блокади при тріпотінні і будуть сприяти більш чіткому зображенню хвиль F. Важко відрізнити тріпотіння передсердь і передсердну пароксизмальну тахікардію в поєднанні з атріовентрикулярною блокадою. Розрізняють їх за частотою і шириною хвиль F, які при пароксизмальній тахікардії мають меншу частоту і ширину. Найбільш інформативним в цьому випадку є стравохідне відведення ЕКГ.
Шлуночкова тахікардія, як правило, пов’язана з активним ектопічним вогнищем в одному з шлуночків. Це частий регулярний ритм більше 140 за 1хв., в основі якого лежить механізм ре-ентрі. Вона з’являється у хворих з ураженням серця (ІХС, ревматичні вади, міокардити чи кардіопатії, пролапс мітрального клапана, механічні подразнення серця) і рідко зустрічається у здорових осіб.
Клінічні прояви: біль в грудях, ядуха, серцебиття, симптоми ішемії мозку – запаморочення, головокружіння, синкопальні стани. При аускультації мінливість звучності І тону, іноді він “гарматний”. АТ може знижуватись. Діагностика шлуночкової тахікардії базується на широких шлуночкових комплексах з частотою скорочень більшою 140/хвилину, атріовентрикулярній дисоціації. Якщо не видно атріовентрикулярної дисоціації і нема проведених чи зливних комплексів QRS, то на користь шлуночкової тахікардії свідчить ширина QRS понад 0, 14 с, конкордантність комплексів у грудних відведеннях.
Шлуночкова тахікардія є завжди небезпечною, якщо триває більше 30 сек. або коли вона супроводжується гемодинамічною нестабільністю, яка приводить до синкопальних станів. Вона може ускладнюватись гострою серцевою недостатністю, кардіогенним шоком, тромбоемболією легеневої артерії, трансформуватись в фібриляцію шлуночків.
Розрізняють 3 клініко-патогенетичні форми шлуночкової ПТ: монотопну (односпрямовану), двоспрямовану і двоспрямовану-веретеноподібну (“пірует”). Монотопна шлуночкова ПТ генерується ектопічним вогнищем в одному з шлуночків. На ЕКГ – ознаки тахікардії з широкими комплексами QRS однакової форми. Двоспрямована тахікардія генерує імпульси двома ектопічними вогнищами. Цей вид ПТ зустрічається при несприятливих в прогностичному плані станах. На ЕКГ – правильне чергування широких шлуночкових комплексів з домінуванням в одному зубця R, в наступному – S.
Піруетна тахікардія (torsade de pointes) появляється як результат тріггерної активності і зв’язана з кількома конкуруючими ектопічними вогнищами. Це форма шлуночкової тахікардії, якій передує подовжений інтервал QT. Причиною цього стану може бути вроджений і набутий синдром подовженого QT (інфаркт міокарда, ревмокардит, перикардит, пролапс мітрального клапана, вплив різних антиаритмічних препаратів – хінідин, новокаїнамід, дизопірамід, препарати ІІІ класу й інші медикаменти, що подовжують інтервал QT, – циклічні антидепресанти, еритроміцин і інші). Синдром подовженого QT ше називають синдромом сповільненої реполяризації. ЕКГ-знахідка, коли QT (електрична систола) подовжений до 0, 44 с і більше, без клінічних проявів, називають феноменом.
Вроджений синдром подовженого QT може бути у двох варіантах – із глухонімотою (синдром Джервело-Ланге-Нільсена) і без неї (синдром Романо-Уарда).
В патогенезі як вродженого, так і набутого подовження інтервалу QT певну роль грає порушення балансу між право- і лівобічною симпатичною іннервацією серця з підвищенням тонусу останньої, а також дисперсія рефрактерних періодів міокарда, що зумовлює розвиток тахікардії “пірует”.
У клінічній картині вродженого синдрому подовженого QT тріада: глухонімота, епізоди втрати свідомості та ЕКГ-зміни. Виникнення приступів шлуночкової тахікардії клінічно проявляється серцебиттям, судомами. Синкопальні стани перебігають без втрати і з втратою свідомості від кількох секунд до 3-5 хвилин. Часті приступи збільшують ризик раптової смерті.
Набутий синдром подовженого QT проявляється після 40-50 років. Це небезпечна в плані швидкого переходу в фібриляцію шлуночків тахікардія. На ЕКГ частота скорочень складає 200-250 за 1 хв. Комплекси QRS широкі, амплітуда їх змінюється, в деяких випадках нагадують веретено. Оскільки імпульси виходять з різних вогнищ, інтервали RR різні за тривалістю, і ПТ нагадує мерехтіння передсердь. В діагностиці синдрому подовженого QT допомагає добове моніторування ЕКГ, проби з фізичним навантаженням.
Брадиаритмії. Це група аритмій, в основі яких лежить порушення автоматизму і провідності серця, що супроводжується брадикардією, гемодинамічними розладами. Такого роду аритмії дає патологія синусового вузла, яка носить збірну назву – синдром слабості синусового вузла (СССВ), та атріовентрикулярні блокади II-IIIст. СССВ – це сукупність клінічних проявів (запаморочення, головокружіння, прогресування застійної серцевої недостатності, стенокардія) та ЕКГ-проявів у вигляді синусової брадикардії (постійної і періодичної), сино-атріальної блокади різних ступенів (анологічно з атріовентрикулярною), зупинки синусового вузла (sinus arest), довгої паузи після передсердної екстрасистолії, брадиформи хронічної передсердної фібриляції, гіперчутливості каротидного синуса, синдрому тахі-брадикардії.
Значно ширшим є термін дисфункція синусового вузла, що включає в себе: синдром слабості синусового вузла (органічної природи), вагусні функціональні неорганічні дисфункції вузла та ятрогенні медикаментозні – токсичні дисфункції. Дисфункції синусового вузла можуть бути гострими, транзиторними і незворотніми (хронічними).
При СССВ вторинний пейсмекер (атріовентрикулярне з’єднання) забезпечує шлуночкову активність за механізмом висковзування. З іншого боку, хронічна недостатність водія ритму нерідко призводить до передсердної фібриляції.
Функціональний СССВ зустрічається у спортсменів, ваготоніків, ятрогенний – від токсичного впливу хінідину, пропранололу, дигіталісу й інших антиаритмічних препаратів.
Органічний СССВ часто супроводжує захворювання коронарних судин у перші 4 дні діафрагмального інфаркта міокарда, склеротично-дегенеративні процеси, амілоїдну інфільтрацію синусового вузла, ревматизм, кардіоміопатії, міокардит, вроджені захворювання серця (дефект міжпередсердної перетинки); дифтерію тощо.
Ще в 1973 році В.Ferrer – одна з перших дослідниць СССВ вважала його наслідком ІХС, а через 9 років був описаний ідіопатичний ізольований склеродегенеративний фіброз синусового вузла і синоатріальної зони. Це генетично детермінований фіброз і дегенерація синусового вузла з аутосомно-домінантним типом успадкування первинного СССВ. Хворіють переважно жінки після 50 років, до того захворювання має латентний перебіг без клінічних маніфестацій. Тому СССВ ділять на первинний (склерозно-дегенеративний) і вторинний (при захворюваннях серця). Первинний синдром є багаторівневим захворюванням, а не лише патологією синусового вузла. При ньому частіше, ніж при вторинному СССВ виникають синоаурікулярна блокада (відповідно у 81% і 18%), sinus-arest (відповідно 47% і 14%), пароксизми мерехтіння і тріпотіння передсердь (57% і 21%).
Введення атропіну в дозі 0, 5-1 мг внутрішньовенно при функціональних розладах роботи синусового вузла (ваготонія) через 1 хв. повинно довести кількість скорочень більше 90 за хвилину. Альтернативою може бути ізопротеренол в дозі 1 мг разово (на 250 мл 5% глюкози), ітроп 10 мг 3-4 рази/добу. При відсутності приросту частоти серцевих скорочень вирішується питання про ЕКС з діагностичною, а потім лікувальною метою. Основним критерієм при діагностиці СССВ є подовжений час відновлення функції синусового вузла підчас частої електрокардіостимуляції (120-150 імп./хв.).
Зупинка синусового вузла (sinus arest) є наслідком недостатності синоатріального вузла, в результаті чого розвивається відсутність активного скорочення серця. Довга пауза після передсердної екстрасистоли свідчить про СССВ, оскільки зазвичай нормальний синусовий вузел пасивно активується ектопічним імпульсом і компенсаторна пауза не виникає. У випадку СССВ ненормально подовжується рефрактерний період синусового вузла і одна екстрасистола може призвести до зупинки синусового вузла. Раптовий розвиток зупинки синусового вузла, яка триває більше 3 секунд після стимуляції каротидного синуса, є показником СССВ, як і затримка відновлення синусового ритму після кардіоверсії.
Найбільш частим проявом СССВ є хронічна фібриляція передсердь зі сповільненим шлуночковим ритмом і висковзуючими скороченнями з атріовентрикулярного з’єднання.
Синдром бради-тахіаритмії і СССВ деякі автори вважають взаємозамінними, хоча ці стани не завжди є ідентичними. Брадиаритмічний компонент часто є синусовою брадиаритмією або брадиформою мерехтіння передсердь. Тахіаритмічний компонент є тахіформою фібриляції передсердь або тріпотіння передсердь з відповіддю шлуночків 2: 1. Таким чином видно, що є 3 форми СССВ: брадиаритмічна (СА-блокада, відмова синусового вузла з епізодами синдрому Морганьї-Адамса-Стокса); тахіаритмічна (приступи тахікардії, мерехтіння, тріпотіння передсердь) та змішана (чергування цих симптомів).
Іноді супроводжують СССВ і блокади атріо-вентрикудярного з’єднання (виникає так звана бінодальна недостатність). Це результат одного і того ж патологічного процесу у провідній системі – дегенеративно-склеротичного.
Клінічні прояви у піцієнтів з СССВ зумовлені гіпоперфузією життєво важливих органів – мозку, серця і нирок – внаслідок уповільнення шлуночкового ритму, що може супроводжуватися або не супроводжуваться тахіаритміями. Клінічні прояви СССВ є багатоликими, можуть з’являтися епізодично, найчастіше він проявляється запамороченням і синкопе. На ранніх стадіях СССВ знижений мозковий кровоплин проявляється: загальною слабкістю, м’язевими болями, змінами особистості (дратівливістю), тимчасовою втратою свідомості, безсонням. При прогресуванні СССВ додаються порушення мови, парези, запаморочення, пресинкопальні стани і синкопе. Останні два завжди супроводжуються різкою брадикардією. Оскільки СССВ властивий людям похилого віку, такі клінічні прояви неправильно розглядаються як ознаки цереброваскулярних захворювань. На ранніх етапах СССВ серцеві прояви іноді відсутні. При огляді можна діагностувати уповільнений ритм або ритм “тахі-браді”. Пізніше СССВ проявляється серцебиттям, прогресуванням серцевої недостатності (серцевою астмою), стенокардією.
Важким клінічним проявом СССВ є розвиток синдрому Морганьї-Адамса-Стокса і раптової серцевої смерті. Частота і тривалість синусових пауз перевищує 2 сек. Іноді їм передують приступи мерехтіння передсердь, що свідчить про вагусне пригнічення вузла. Ці три симптомокомплекси пов’язані між собою, один погіршує інший.
Кожен пресинкопальний стан і синкопе повинен завжди розглядатись лікарем в плані диференційної діагностики як СССВ. Якщо базувати діагностику СССВ тільки на клінічних проявах, то діагностика не буде повною і правильною. Звичайна ЕКГ і холтерівський моніторинг підтверджує діагноз СССВ. Зупинка синусового вузла більше 3-х секунд після стимуляції каротидного синуса і позитивна проба Вальсальви (при СССВ зміни з боку частоти серцевих скорочень нема, в той час в нормі двохфазність змін – спочатку збільшення, потім зменшення частоти) підтверджують діагноз. Хворі з СССВ не дають збільшення частоти на фізичне навантаження, як це буває в нормі, або дають приріст на 20% проти 50% в нормі. Позитивна атропінова або ізопротеринолова проби. Найвірогіднішим методом діагностики СССВ є електрофізіологічне дослідження з вивченням функції вузла, синоатріального проведення, визначенням точки Ванкебаха.
Блокади серця. Сповільнення поширення або періодично виникаюче припинення проведення імпульсів по провідниковій системі серця називають блокадами серця. Блокади серця бувають неповними і повними, прогресуючими, транзиторними (минаючими), гострими і хронічними (постійними). В залежності від ділянки, де сповільнене або перерване проведення імпульса, розпізнають:
- синоатріальну блокаду (від синусового вузла до правого передсердя);
- атріовентрикулярну блокаду (від передсердь до шлуночків);
- блокади ніжок жмутка Гіса і волокон Пуркін’є (внутрішньошлуночкове порушення проведення).
Рідше зустрічається порушення проведення в передсердях (внутрішньопередсердна блокада).
Синоатріальна блокада у молодих осіб виникає при запальних процесах, у людей похилого віку в результаті ішемії або склеротичних змін в міокарді правого передсердя. Є три ступені синоатріальної блокади. I ступінь – всі синусові імпульси проводяться до передсердь, але з запіненням. ЕКГ не змінена, діагностика шляхом електрофізіологічного дослідження. II ступінь - деякі імпульси з синусового вузла не досягають передсердь, тому на ЕКГ випадає і передсердний, і шлуночковий цикл. Існує два типи синоатріальної блокади II ступеня. Тип I (Самойлова-Венкенбаха) характерний блокадою синусового імпульса після періоду поступового подовження часу сино-атріального проведення. Тривалість інтервалу R-R постійно змінюється, укорочується і закінчується паузою. Тривалість паузи менша подвоєної величини інтервалу R-R. Цей вид блокади треба диференціювати з дихальною аритмією. Тип II (Мобітца) пізнають по довгих паузах, тривалість яких рівна подвоєному, потроєному інтервалу R-R. Для диференціації з атріовентрикулярними блокадами траба пам’ятати, що при синоатріальній блокаді відсутні і передсердні, і шлуночкові комплекси, в той час, як при атріовентрикулярній збуджується і скорочується міокард передсердь. III ступінь -повна блокада, коли жоден з імпульсів не досягає передсердь. Тим не менше, фатальна асистолія серця не розвивається, бо за кілька секунд розвивається замісний ритм з АВ-з’єднання або шлуночків.
Клініка: суб’єктинні відчуття хворого залежать від ступеня СА-блокади. I ступінь – клінічно не проявляється. II ступінь – характерний відчуттям перебоїв або завмирання серця. При довгих зупинках серця виникає синдром Морганьї-Адамса-Стокса. При дослідженні пульсу і аускультації серця чути паузи без передчасних скорочень. На фоні синусової брадикардії підчас тривалих пауз можливі замісні шлуночкові комплекси, які ускладнюють діагностику (розцінюється як шлуночкова екстрасистолія). В діагностиці блокади має значення фізичне навантаження, яке погіршує синоатріальну провідність, і випадіння циклів реєструється частіше. При СА-блокаді II ступеня 2: 1, коли ЕКГ нагадує синусову брадикардію, атропінова проба може подвоїти частоту серцевих скорочень на короткий період часу.
Внутрішньопередсердні блокади. При гіпертрофії лівого чи правого передсердя хвиля збудження охоплює передсердя збудженням із запізненням. Це призводить до збільшення амплітуди, тривалості і форми зубця Р. Він реєструється у II стандартному відведенні у вигляді двогорбої хвилі (особливо при Р-mitrale), тривалість якої перевищує 0, 1 с. Така сама характеристика зубця Р при блокаді внутрішньопередсердного жмутка Бахмана. При повній внутрішньопередсердній блокаді можливе окреме скорочення правого і лівого передсердь, що прослуховується як пресистолічний ритм галопу (роздвоєння I тону), а на ЕКГ проявляється спочатку позитивним, що змінюється на від’ємний зубець Р.
Атріовентрикулярні (АВ) блокади. Це порушення проведення біоелектричних імпульсів від передсердь до шлуночків серця. АВ-блокада в залежності від рівня порушення проведення імпульсів може бути проксимальною (рівень передсердь, АВ-вузла або стовбура жмутка Гіса) і дистальною, трифасцикулярною (на рівні всіх трьох віток жмутка Гіса). АВ-блокади можуть бути функціональними (при ваготонії, передозуванні ліків) та органічними (при інфаркті міокарда, міокардитах, дегенеративних змінах провідної системи), вродженими (первинними) і набутими (вторинними). Від ступеня порушення провідності розрізняють три ступені АВ-блокади, які можуть переходити один в другий. АВ-блокада I ступеня – це просто сповільнення проведення імпульса, що проявляється збільшенням тривалості інтервалу PQ понад 0, 2 с.
АВ-блокада ІІ ступеня характеризується періодичним випаданням шлуночкових комплексів в результаті прогресуючого погіршення провідності імпульсів від передсердь до шлуночків. Хворі можуть відчувати в моменти випадання окремих скорочень шлуночків головокружіння. Якщо перед випаданням виникає прогресивне подовження інтервалу PQ, то це блокада ІІ ступеня І типу (Мобітц І). Вона, як правило, вузлова (проксимальна). Якщо до і після випадіння інтервал PQ стабільний, – це блокада ІІ ступеня ІІ типу (Мобітц ІІ). Вона може бути нижньовузловою, іноді дистальною або трифасцикулярною. Коли АВ блокада ІІ ступеня має передсердно-шлуночкове співвідношення 2: 1, 3: 2, 4: 3, її називають низькоступеневою, коли ж вона складає 3: 1, 4: 1 – це блокада високого ступеня. При повній блокаді (ІІІ ст.) частота шлуночкових скорочень менша 60 за 1 хвилину. Жоден передсердний імпульс не проводиться до шлуночків. Може бути будь-який передсердний ритм, мерехтіння передсердь (синдром Фредеріка). Шлуночки скорочуються у вузловому або ідіовентрикулярному ритмі. Оскільки ектопічні ритми з центрів ІІ і ІІІ порядків мають меншу частоту, то інтервали РР завжди коротші, ніж RR. Коли частота шлуночкових скорочень невелика, виникає екстрасистолічна аритмія або замісні ритми. Форма шлуночкового комплексу при АВ блокаді ІІІ ступеня залежить від її розміщення. При проксимальній АВ блокаді комплекси QRS не змінені, при дистальній – ектопічний водій ритму розміщений в міокарді одного з шлуночків, комплекс розширений, деформований.
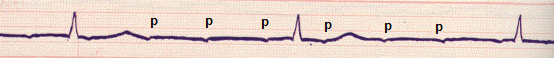 |
Рис. Повна атріовентрикулярна блокада.
 |
Рис. 30. Атріо-вентрикулярна блокада 2-го ступеня типа Мобіц I
(з періодами Самойлова-Венкебаха).
Клінічна картина АВ-блокади залежить від частоти шлуночкового ритму і порушення скоротливої здатності міокарда. При високій частоті шлуночкових скорочень скарг немає. Систолічний тиск може бути підвищеним, бо підчас діастоли шлуночки переповнені кров’ю. Помилкове призначення гіпотензивних препаратів при цій симптоматичній гіпертензії може призвести до головокружінь. Періодично при аускультації вислуховується “гарматний” тон М.Д.Стражеска в результаті одночасного скорочення передсердь і шлуночків. Варіантом повної АВ-блокади є синдром Фредеріка – поєднання повної АВ-блокади з мерехтінням або тріпотінням передсердь. У хворих з дистальною блокадою частота ідіовентрикулярного ритму може різко зменшитися до 20 і менше скорочень за 1 хв. і призвести до синдрому Морганьї-Адамса-Стокса. Наступає блокада проведення імпульсів у шлуночку і виникає новий водій ритму. Можливий розвиток фібриляції шлуночків в результаті ієрархії автоматизму. У хворих на інфаркт міокарда розвиток повної АВ-блокади веде до аритмічної форми кардіогенного шоку і набряку легень. При тривалій блокаді можливий розвиток хронічної серцевої недостатності. Для профілактики ускладнень основним методом є тимчасове або постійне електрокардіостимулювання.
Вроджена АВ-блокада може бути без клінічних проявів або з симптоматикою, що залежить від частоти шлуночкових скорочень. В їх генезі лежить ферментативна або мітохондріальна недостатність. Це синдром Керн-Сейра (повна АВ-блокада з прогресуючою офтальмоплегією, пігментною дегенерацією сітківки, птозом, низьким ростом) або синдром Фабрі (генетично детермінований дефіцит фермента тригексозилцерамід-a-галактозідази, що проявляється бінодальною недостатністю). Як правило, вони носять родинний характер. У мужчин молодого і середнього віку можливий розвиток хвороби Ленегре, що розвивається з дистальних відділів провідної системи. Це первинне неішемічне дегенеративне кальцифікуюче двобічне пораження віток жмутка Гіса з переходом на передньоверхнє розгалуження лівої ніжки жмутка Гіса з розвитком повної АВ-блокади. Коли ж фіброз починається з кільця мітрального клапана і переходить на міжшлуночкову перетинку, вражаючи провідну систему з формуванням АВ-блокади, – це хвороба Лев’ю.
Синдром Морганьї-Адамса-Стокса. Клінічно проявляється приступами втрати свідомості в результаті порушень ритму серця, коли серцевий викид в аорту є зниженим до такого ступеня, шо викликає тяжку ішемію головного мозку. Розрізняють три патогенетичні форми синдрому: брадисистолічну чи асистолічну, тахісистолічну та змішану.
Брадисистолічна форма зустрічається при синоатріальній блокаді, СССВ, АВ- блокаді ІІ-ІІІ ступеня. Тахісистолічна – при шлуночковій тахікардії і фібриляції шлуночків, при дуже високій частоті підчас пароксизмальної надшлуночкової тахікардії і тріпотінні передсердь з проведенням 1: 1. Сприяє виникненню синдрому церебральний атеросклероз.
Клінічно синдром Морганьї-Адамса-Стокса характерний раптовим початком: через 3-5 секунд від початку – головокружіння, запаморочення, різке збліднення, через 10-20 секунд – втрата свідомості; на 20-45 секундах – генералізовані епілептиформні судоми з мимовільним сечопуском і дефекацією; через 1 хвилину – зупинка дихання, прогресуючий ціаноз. Зіниці поширені, на світло не реагують. Приступ може закінчитися смертю. При відновленні серцевої діяльності свідомість швидко відновлюється, але зберігається ретроградна амнезія. В диференціальній діагностиці з епілепсією треба пам’ятати, що аури і прикусування язика немає, характерні зміни кольору шкіри. В перші секунди синдрому лице бліде, в момент судом синюшне і при перших скороченнях серця червоніє. При епілепсії підчас припадку обличчя багряно-червоне, а після нього дуже бліде. Підчас припадку є пульс і серцева діяльність, чого немає при синдромі Морганьї-Адамса-Стокса.
Блокади ніжок і віток жмутка Гіса – це сповільнення або повне припинення проведення імпульса збудження по одній, двох або трьох вітках жмутка Гіса. Блокади бувають гострими і хронічними, постійними і транзиторними, повними і неповними. Час внутрішнього відхилення, що характеризує швидкість охоплення шлуночка збудженням, подовжується: для неповної блокади більше 0, 03 с для правої і 0, 04 с для лівої ніжки, для повної блокади більше 0, 06 і 0, 08 с відповідно. Причиною блокади є органічні зміни в міокарді. За локалізацією розрізняють одно-, дво-і трипучкові блокади.
До однопучкових блокад відносять блокади правої ніжки, передньоверхнього розгалуження лівої ніжки жмутка Гіса, задньонижнього розгалуження лівої ніжки жмутка Гіса.
Двопучкові блокади – це блокади лівої ніжки, правої ніжки і передньоверхнього розгалуження лівої ніжки жмутка Гіса (Бейлі) і блокада правої ніжки і задньонижнього розгалуження лівої ніжки жмутка Гіса (Вільсона).
Трипучкова блокада – це дистальна повна АВ-блокада.
Блокади ніжок жмутка Гіса розвиваються при гострому інфаркті міокарда, кардіосклерозі, міокардитах, захворюваннях, що супроводжуються гіпертрофією шлуночків. Частота ритму серця при цьому не змінюється. Діагноз ставиться на підставі ЕКГ. У зв’язку з несинхронним скороченням шлуночків серця аускультативно чути розщеплення І і ІІ тонів серця при блокаді правої ніжки, роздвоєння ІІ тону від запізнення закінчення систоли лівого шлуночка і закриття аортальних клапанів.
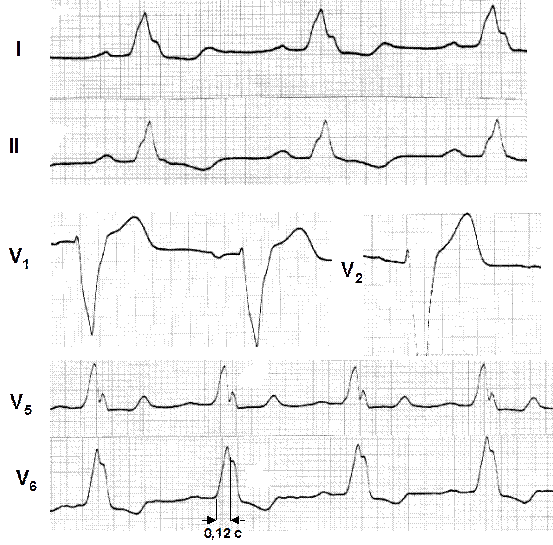 Рис. 33. Повна блокада лівої ніжки пучка Гіса. Внутрішнє відхилення 0, 12 с. Рис. 33. Повна блокада лівої ніжки пучка Гіса. Внутрішнє відхилення 0, 12 с.
|
Характеристика окремих видів блокад.
Блокада правої ніжки жмутка Гіса. Імпульси поступають спочатку в лівий шлуночок, збуджують його і по міокарда поширюються на правий шлуночок. На ЕКГ – час внутрішнього відхилення у V1-V2 більший за 0, 03-0, 04 с для неповної і 0, 06 с для повної блокади. У відведеннях V1-V2 розширений (більше 0, 12 с) комплекс QRS М-подібного типу (rsR), у V5-V6, І і аVL – поширений зазубрений зубець S. Інтервал ST зміщений донизу від ізолінії, зубець Т від’ємний у V1-V2.
При блокаді передньоверхнього розгалуження лівої ніжки жмутка Гіса деполяризація правого шлуночка не порушена. Збудження лівого шлуночка відбувається в 2 етапи: спочатку по непошкодженій вітці до задньої стінки, а потім анастомозами до передньобокової. На ЕКГ – різке відхилення електричної вісі серця вліво, комплекс QRS поширений до 0, 11с і в І, aVL і V4 має форму типу qR, в III, aVF та V1 – rS.
У випадку блокади задньонижнього розгалуження лівої ніжки жмутка Гіса послідовність збудження змінена, як і в попередньому випадку, і відрізняється від попереднього відхиленням вісі серця вправо і комплексом QRS в I і aVL – rS, в III і aVF – qR.
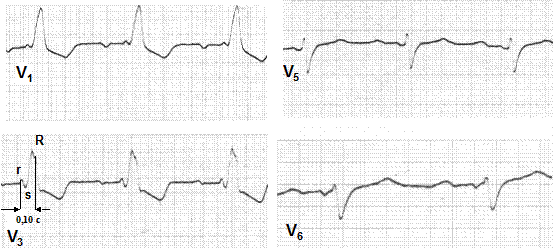 |
| Рис. 32. Повна блокада правої ніжки жмутка Гіса. Внутрішнє відхилення у v1 - 0, 10 cек. Шлуночковий комплекс в правих грудних відведеннях у вигляді rsR. |
Двопучкова (повна) блокада лівої ніжки жмутка Гіса виникає при порушенні проведення імпульса по основному стовбуру ніжки до його розподілу або при одночасному пошкодженні обох віток: передньої і задньої. Спочатку імпульс охоплює правий шлуночок і тоді повільно поширюється на міокард лівого. На ЕКГ це зображено поширеним (більше 0, 12 с) і деформованим комплексом QRS у всіх лівих грудних і І, аVL відведеннях. Глибокий і поширений S у ІІІ відведенні, дискордантне зміщення по відношенню до шлуночкового комплекса сегмента ST і зубця Т.
Блокада правої ніжки і передньоверхнього розгалуження лівої ніжки жмутка Гіса (Бейлі) на ЕКГ характеризується деформованими М-подібними комплексами QRS у V1-V2, тривалістю більше 0, 12 секунд із депресією ST і двохфазним зубцем Т, відхиленням електричної вісі серця вліво.
Блокада правої ніжки і задньонижнього розгалуження лівої ніжки жмутка Гіса (Вільсона) відрізняється від вище описаної блокади Бейлі відхиленням вісі серця вправо.
Трьохпучкова блокада характерна порушенням проведення одночасно по трьох вітках жмутка Гіса. Якщо вона неповна, то імпульс з передсердь проводиться по одній найменш пошкодженій вітці жмутка Гіса. Тоді на ЕКГ видно ознаки АВ блокади І і ІІ ступеня з деформованим комплексом QRS (дистальний тип АВ-блокади). При наявності повної блокади наступає повна атріо-вентрикулярна дисоціація (див. розділ повна АВ- блокада, хвороби Лев’ю і Легре).
Асистолія. Це припинення збудження і скорочень серця у хворих з важкими захворюваннями системи кровообігу й інших органів. Етіологія та патогенез асистолії такі ж, як і блокад серця, фібриляції шлуночків. Фібриляція шлуночків завжди переходить в асистолію. ЕКГ-передвісниками асистолії є АВ-блокада, СССВ з синдромом Морганьї-Адамса-Стокса. Але вона може розвинутися на фоні тахіаритмії та тахікардії. Клініка асистолії (див. Раптова зупинка кровообігу), на ЕКГ проявляється рівною лінією і відсутністю зубців.
Електромеханічна дисоціація –це збереження електричної активності при відсутності механічної діяльності серця. Вона зустрічається при тривалій неуспішній реанімації, при рефрактерній фібриляції шлуночків, при тампонадах серця, тромбоемболії легеневої артерії, клапанному пневмотораксі. При цьому на ЕКГ присутні зубці, але серцева діяльність не вислуховується. Клініка (див. Раптова зупинка кровоплину).
Раптова зупинка кровоплину наступає при багатьох захворюваннях (інфаркт міокарда, міокардит), фатальних порушеннях ритму, які виникають при захворюваннях серця, або як проаритмогенний ефект. Патогенетичним моментом виступає гіпоксія життєво важливих центрів змішаного походження, гіперкапнія. Компенсаторним пристосуванням є різка стимуляція в мозку і серці симпато-адреналової, гіпофізарно-наднирникової, ренін-ангіотензинової систем, вегетативної нервової системи і ретикулярної формації стовбура мозку.
У клінічній картині важливими є різке зниження скоротливої функції міокарда, розвиток серцевої недостатності, фібриляція шлуночків у 80% і асистолія у 20%, електромеханічна дисоціація у 1-2%. Характерна відсутність преагонального періоду (загальмованості, блідості, тахі- чи брадикардії і т. д.). Раптово розвивається клінічна смерть. Це стан, при якому зміни в життєво важливих органах і системах несуть зворотній характер. Основними симптомами раптової зупинки кровообігу є: втрата свідомості (в перші 10 сек.), розширення зіниць (через 30-60 сек.), відсутність пульсації сонної та стегнової артерій, відсутність тонів серця, зупинка дихання (через 20-30 сек.), тонічні і клонічні судоми, сірувато-блідий колір шкіри і слизових.
Діагностику клінічної смерті треба здійснювати протягом 8-10 сек. Непотрібно витрачати час на вимірювання АТ, зняття ЕКГ. Це робиться одночасно з реанімацією. На ЕКГ дрібно- або великохвильова фібриляція шлуночків чи асистолія, рідкий ідіовентрикулярний ритм. Зворотні зміни в мозку виникають до 5 хвилин від початку раптової зупинки, при біологічній смерті розвивається декортикація. потім децеребрація, помутніння рогівки, виникають трупні плями.
|
|