
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Хронический пиелонефрит: этиология, патогенез, клинические проявления, диагностика, принципы лечения. Медико-социальная экспертиза. Реабилитация.
|
|
Хронический пиелонефрит – хроническое неспецифическое инфекционно-воспалительное заболевание почек, развивающееся первоначально в чашечно-лоханочной системе (ЧЛС) и распространяющееся в дальнейшем на тубулоинтерстиций (мозговой слой) и корковое вещество почек.
Этиология хронического пиелонефрита: грамотрицательные бактерии кишечной группы (Escherichia coli, Proteus mirabilis), Enterococcus spp., Staphylococcus spp., Streptococcus spp., Pseudomonas aeruginosae, смешанная флора.
Патогенез хронического пиелонефрита:
1. Пути инфицирования почек:
а) урогенный (восходящий) – основной путь, преобладает при хроническом пиелонефрите и у женщин
б) гематогенный – на фоне сепсиса или эпизодов бактериемии, преобладает при остром пиелонефрите и у мужчин
Чаще всего болеют: дети до 7 лет (из-за анатомических особенностей развития мочеполовой системы; девушки и женщины 18-30 лет с началом половой жизни, беременностью или родами; женщины в период менопаузы (при снижении уровня эстрогенов изменяется вагинальная флора - уменьшение числа лактобактерий и их замена кишечной палочкой); мужчины в пожилом возрасте (ДГПЖ); мужчины и женщины с МКБ.
2. Способствующие факторы: МКБ; аномалии развития мочевыделительной системы, нефроптоз; ДГПЖ; воспалительные заболевания близлежащих органов (колит, аднексит, аппендицит, простатит); общие заболевания (СД, ожирение); беременность; функциональные нарушения мочевых путей (пузырно-мочеточниковый рефлюкс), особенно при переполненном мочевом пузыре.
3. Причины перехода острого пиелонефрита в хронический:
а) имеющиеся причины нарушения оттока мочи
б) неправильное или недостаточное по длительности лечение острого пиелонефрита
в) образование L-форм бактерий, способных длительное время персистировать в организме
г) хронические сопутствующие заболевания (СД, ожирение, болезни ЖКТ, тонзиллит и др.)
д) иммунодефицитные состояния
Фазы течения хронического пиелонефрита:
1) обострение (активный воспалительный процесс)
2) латентная фаза
3) ремиссия (клиническое выздоровление)
Каждое очередное обострение пиелонефрита сопровождается вовлечением в воспалительный процесс все новых участков функционирующей почечной паренхимы, которые затем замещаются рубцовой соединительной тканью, что в конечном итоге приводит к вторично сморщенной почке, а при двустороннем процессе – к ХПН.
Клинические проявления хронического пиелонефрита:
Субъективно - общие жалобы: слабость, снижение работоспособности, аппетита, головные боли и специфические:
- боли в поясничной области, чаще односторонние, ноющего характера, реже – интенсивные; могут иррадиировать в нижние отделы живота, половые органы, бедро
- дизурические явления (болезненное учащенное мочеиспускание из-за сопутствующего цистита, умеренная полиурия из-за поражения канальцев)
- выделение мутной мочи, иногда с неприятным запахом, дающей при стоянии мутный осадок
- познабливание при выраженном обострении, иногда скоропреходящие подъемы температуры тела до 38, 5-39° С с нормализацией к утру
- повышение АД, головные боли, головокружения (АГ из-за снижения продукции депрессорных простогландинов в мозговом слое почек)
Объективно:
- бледность кожи и видимых слизистых оболочек
- пастозность лица (но для хронического пиелонефрита не характерны выраженные отеки)
- болезненность при ощупывании или поколачивании поясничной области (нередко односторонняя)
- симптом Тофило - в положении на спине больной сгибает ногу в тазобедренном суставе и прижимает бедро к животу, при наличии пиелонефрита усиливается боль в поясничной области, особенно если при этом глубоко вдохнуть
- увеличение левой границы сердца, приглушенность тонов, негромкий систолический шум на верхушке (признаки АГ)
- при прогрессировании заболевания – клиника ХПН, для которой характерно большее снижение функции почек в период обострений (при повышении температуры, пиурии, увеличении процента активных лейкоцитов) и некоторое восстановление функции почек (иногда даже с повышением относительной плотности мочи и улучшением биохимических показателей) при стихании воспалительного процесса под влиянием лечения
Клинические формы хронического пиелонефрита:
а) латентная форма – скудная клиническая симптоматика, больных беспокоит немотивированная слабость, познабливания, иногда никтурия и неинтенсивные боли в поясничной области
б) рецидивирующая форма – чередование периодов обострений и ремиссий; в период обострения клиника и лабораторные данные отчетливы, в фазе ремиссии клинико-лабораторные проявления болезни постепенно затихают
в) гипертензивная форма – в клинике преобладает синдром АГ
г) анемическая форма – в клинике преобладает анемический синдром (из-за нарушения продукции эритропоэтина)
д) септическая форма - развивается в периоде очень выраженного обострения, характерны высокая температура тела, потрясающие ознобы, тяжелая интоксикация, гиперлейкоцитоз, нередко бактериемия.
е) гематурическая форма - в клинической картине на первый план выступает макрогематурия
Диагностика хронического пиелонефрита:
1. Инструментальные исследования
а) обзорная рентгенография области почек: уменьшение размеров почек с одной или обеих сторон.
б) рентгеноурологическое исследование:
1) экскреторная урография - выявляется снижение тонуса верхних мочевых путей, уплощенность и закругленность углов форниксов, сужение и вытянутость чашечек, позднее - деформация и сближение чашечек, пиелоренальные рефлюксы, пиелоэктазии, асимметрия размеров почек; увеличение ренально-кортикального индекса (норма 0, 37-0, 4), признак Хадсона (уменьшение толщины паренхимы почек на полюсах по сравнению с ее толщиной в средней части)
2) ретроградная пиелография - определяется деформация чашечно-лоханочной системы, возможно выявление врожденных аномалий почек
в) хромоцистоскопия: нарушение выделительной функции почек с обеих или с одной стороны.
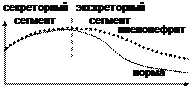 г) радиоизотопная ренография: асимметрия в поражении почек, нарушение экскреторного сегмента.
г) радиоизотопная ренография: асимметрия в поражении почек, нарушение экскреторного сегмента.
д) радиоизотопное сканирование почек: асимметрия размеров почек, диффузный характер изменений.
е) ультразвуковое исследование почек: асимметрия размеров почек, расширение и деформация чашечно-лоханочной системы, диффузная акустическая неоднородность почечной паренхимы, уплотнение сосочков почек, тени в лоханках (песок, мелкие камни, склероз сосочков), неровности контура почек, иногда уменьшение толщины паренхимы.
2. Лабораторные исследования:
а) OAK: признаки анемии, лейкоцитоз, сдвиг формулы крови влево и токсическая зернистость нейтрофилов (при выраженном обострении), увеличение СОЭ.
б) ОАМ: моча мутная, щелочная реакция, снижение плотности мочи; умеренная протеинурия, микрогематурия, выраженная лейкоцитурия, возможны цилиндрурия, бактериурия (больше 100 000 микробных тел в 1 мл мочи)
в) проба по Нечипоренко (определение содержания лейкоцитов и эритроцитов в 1 мл мочи) - преобладание лейкоцитурии над эритроцитурией (в норме количество лейкоцитов в 1 мл не превышает 4 тыс., эритроцитов – 2 тыс.)
г) проба по Зимницкому - снижение плотности мочи в течение суток (в норме плотность мочи в течение суток колеблется от 1010 до 1025 г/л)
д) БАК: увеличение содержания сиаловых кислот, фибрина, серомукоида, a2- и γ -глобулинов, креатинина и мочевины (при развитии ХПН), появление СРП.
е) преднизолоновый тест - применяется для выявления скрытой пиурии и активного воспалительного процесса в почечной паренхиме (под влиянием ГКС из очага воспаления выходят и появляются в моче только «активные», «живые» лейкоциты); утром больной собирает среднюю порцию мочи (контроль), затем внутривенно вводят 30 мг преднизолона в 10 мл физ. р-ра и трижды с часовым интервалом собирают среднюю порцию мочи для анализа; в каждой порции определяют количество бактерий, форменных элементов и «активных» лейкоцитов в 1 мл мочи; тест положительный, если хотя бы в одной порции количество лейкоцитов увеличивается вдвое и при этом появляются активные лейкоциты.
ж) исследование мочи по Штернгеймеру-Мальбину - производится суправитальная окраска мочи генцианвиолетом и сафронином; при отсутствии инфекции в мочевых путях протоплазма лейкоцитов мочи окрашивается в темно-голубой цвет, ядра – в красный, при наличии хронического пиелонефрита выявляются
«бледные» лейкоциты с бледно-голубой протоплазмой и бледно-голубым ядром, увеличенных размеров, многодольчатым ядром, зернистостью в цитоплазме (клетки Штернгеймера-Мальбина – живые, активные лейкоциты из очага воспаления в почечной ткани)
Принципы лечения хронического пиелонефрита.
Основные задачи при лечении пиелонефрита: 1) устранение причин, вызвавших нарушение пассажа мочи или почечного кровообращения; 2) назначение антибактериальных или химиопрепаратов с учетом данных антибиотикограммы; 3) повышение иммунной реактивности организма.
1. Обильное питье (количество мочи не менее 2 л/сут), жидкость ограничивать только при затруднениях к оттоку мочи; при обострении, АГ – ограничение соли до 4 г/сут
2. Санация очагов хронической инфекции (тонзиллит, кариес, холецистит, аднексит и т.п.)
3. Этиотропная терапия:
- АБ: бета-лактамные (пенициллин, амоксициллин/клавуланат, цефалоспорины II и III поколений), макролиды (азитромицин, кларитромицин, спирамицин), фторхинолоны (норфлоксацин, офлоксацин, ципрофлоксацин, ломефлоксацин, левофлоксацин)
- уросептики: сульфаниламиды: ко-тримоксазол (бактрим, бисептол), нитрофураны (фурагин, фурадонин)
4. Фитотерапия:
- диуретическим эффектом обладают: толокнянка, лист брусничника, полевой хвощ, земляничник, ягоды можжевельника, ромашка аптечная, трава и корень петрушки
- противовоспалительным эффектом обладают: зверобой, лист и почки березы, подорожник, календула, эвкалипт, ягоды клюквы, брусника, ромашка аптечная.
Этиотропная терапия - до исчезновения бактерий, затем в течение 3-6 месяцев прерывистая антибактериальная терапия (по 10 дней каждого месяца), в интервалах между циклами (оставшиеся 20 дней) – лекарственные травы.
5. Симптоматическое лечение (гипотензивные препараты и др.).
6. Физиотерапевтическое лечение: электрофорез фурадонина, эритромицина, кальция хлорида на область почек; УВЧ; тепловые процедуры.
7. Санаторно-курортное лечение в фазу ремиссии у питьевых источников (главный фактор – минеральные воды внутрь и в виде ванн)
8. Оперативное лечение показано при абсцессе почки и при выраженных устранимых нарушениях уродинамики.
Лечение тяжелого обострения хронического пиелонефрита: в/в или в/м цефалоспорины II и III поколений, аминогликозиды, фторхинолоны (пефлоксацин, офлоксацин, ципрофлоксацин), аминопенициллины с ингибиторами β -лактамаз; при септических состояниях, сопутствующих пиелонефриту, – карбапенемы (тиенам или меропенем по 500 мг 3 раза в сутки).
МСЭ: общие сроки ВН от 12-16 дней при легкой форме до 30-45 дней при тяжелой форме обострения ХПН.
Реабилитация: диета, санация очагов инфекции, плановая противорецидивная терапия, поливитаминотерапия, санаторно-курортное лечение (основной лечебный фактор – минеральные воды внутрь и в виде ванн - курорты Железноводск, Трускавец, Славяновский и Смирновский минеральные источники)
|
|