
Главная страница Случайная страница
Разделы сайта
АвтомобилиАстрономияБиологияГеографияДом и садДругие языкиДругоеИнформатикаИсторияКультураЛитератураЛогикаМатематикаМедицинаМеталлургияМеханикаОбразованиеОхрана трудаПедагогикаПолитикаПравоПсихологияРелигияРиторикаСоциологияСпортСтроительствоТехнологияТуризмФизикаФилософияФинансыХимияЧерчениеЭкологияЭкономикаЭлектроника
Виды швов.
|
|
1. ПЕРВИЧНЫЕ - накладывают на рану до начала развития грануляций, при этом рана заживает первичным натяжением. Накладывают сразу после завершения операции или ПХО раны при отсутствии высокого риска развития гнойных осложнений. Первичные швы нецелесообразно применять при поздней ПХО, ПХО в военное время, ПХО огнестрельной раны.
Снятие швов осуществляется после образования плотной соединительнотканной спайки и эпителизации в определенные сроки.
2. ПЕРВИЧНО-ОТСРОЧЕННЫЕ - накладывают на рану до развития грануляционной ткани (рана заживает по типу первичного натяжения). Их применяют в тех случаях, когда имеется определенный риск развития инфекции. Техника: рану после операции (ПХО) не зашивают, контролируют вос-палительный процесс и при его стихании на 1-5 сутки накладывают первично-отсроченные швы.
3. ВТОРИЧНЫЕ - накладывают на гранулирующие раны, заживающие вторичным натяжением. Смысл применения вторичных швов — уменьшение (или устранение) раневой полости. Снижение объема раневого дефекта ведет к уменьшению количества грануляций, необходимых для его заполнения. В результате сокращаются сроки заживления, а содержание соединительной ткани в зажившей ране, по сравнению с ранами, которые велись открытым способом, гораздо меньше. Это выгодно отражается на внешнем виде и функциональных особенностях рубца, на его размерах, прочности и эластичности. Сближение краев раны уменьшает потенциаль-ные входные ворота для инфекции.
Показания к наложению: гранулирующая рана после ликвидации воспалительного процесса, без гнойных затеков и гнойного отделяемого, без участков некротизированных тканей.
Выделяют ранние вторичные швы (наложение их производят на 6-21 сутки) и поздние вторичные швы (наложение производят после 21 суток). Принципиальное различие между ними в том, что к 3 неделям после операции в краях раны образуется рубцовая ткань, препятствующая как сближению краев, так и процессу их срастания. Поэтому при наложении ранних вторичных швов (до рубцевания краев) достаточно просто прошить края раны и свести их, завязывая нити. При наложении поздних вторичных швов необходимо в асептических условиях иссечь рубцовые края раны, наложить швы и завязать нити.
121.Ушиб мягких тканей: клиника, лечение.
УШИБ МЯГКИХ ТКАНЕЙ - закрытое механическое повреждение без видимого нарушения их анатомической целостности. Может встречаться как самостоятельно, так и сопутствовать другим более тяжелым травмам (вывихи, переломы, повреждения внутренних органов).
МЕХАНИЗМ ВОЗНИКНОВЕНИЯ: Следствие падения с небольшой высоты или удара, нанесенного тупым предметом, обладающим малой кинетической энергией.
Тяжесть ушиба определяется как характером травмирующего предмета (его массой, скоростью, точкой приложения и направлением действия силы), так и видом тканей, на которое пришлось воздействие (кожа, подкожная клетчатка, мышцы), а также их состоянием (кровенаполнение, сокращение, тонус).
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ: Боль, припухлость, гематома и нарушение функции поврежденного органа.
Практически сразу после повреждения становится заметной припухлость, болезненная при пальпации, без четких границ, постепенно переходящая в неповрежденные ткани. Припухлость нарастает в течение нескольких часов, что связано с развитием травматического отека и воспалительных изменений. По цвету кровоподтека можно определить давность повреждений и одновременность их получения.
ЛЕЧЕНИЕ: Для уменьшения развития гематомы и травматического отека как можно раньше следует местно применить холод и покой. Для уменьшения движений при ушибах в области суставов накладывают давящую повязку (как можно раньше от момента получения травмы). Для уменьшения отека применяют возвышенное положение конечности. При образовании больших гематом, особенно глубоких, их пунктируют, после чего накладывают давящую повязку. Пункции в ряде случаев приходится повторять.
При ушибах возможна также значительная отслойка подкожной клетчатки, что обычно приводит к скоплению серозной жидкости и требует повторных пункций и наложения давящих повязок, а иногда и введения склерозирующих веществ.
122.Растяжения и разрывы мягких тканей: клиника, лечение.
РАСТЯЖЕНИЕ - повреждение тканей с частичными разрывами при сохранении анатомической непрерывности.
МЕХАНИЗМ ВОЗНИКНОВЕНИЯ: Заключается в воздействии сил с противоположными направлениями или создается действием силы при фиксированном органе, конечности. Чаще повреждаются связки суставов, особенно голеностопного.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ: Боль, припухлость и гематома, нарушение функции сустава выражено еще в большей степени, чем при ушибе.
ЛЕЧЕНИЕ: Заключается в охлаждении зоны повреждения и наложении давящей повязки для уменьшения объема движений и препятствования нарастанию гематомы. С 3 суток начинают тепловые процедуры и постепенно восстанавливают нагрузки.
РАЗРЫВ - закрытое повреждение тканей или органа с нарушением их анатомической целостности.
МЕХАНИЗМ ВОЗНИКНОВЕНИЯ: Внезапное сильное движение или сокращение мышц приводит к растяжению тканей, превосходящему барьер эластичности, что вызывает нарушение целостности органа.
РАЗРЫВ СВЯЗОК: Может быть как самостоятельным повреждением, так и сопровождать более серьезные повреждения (вывих или перелом).
РАЗРЫВ МЫШЦЫ: Наблюдаются при чрезмерной нагрузке на них (воздействие тяжести, быстрое сильное сокращение, сильный удар по сокращенной мышце).
При повреждении пострадавший ощущает сильнейшую боль, после чего появляется припухлость и гематома в зоне разрыва, полностью утрачивается функция мышцы.
РАЗРЫВ СУХОЖИЛИЯ: Происходит либо в месте прикрепления к кости, либо в месте перехода мышцы в сухожилье. Наиболее часто отмечается разрыв сухожилий разгибателей пальцев кисти, ахиллова сухожилия, длинной головки двуглавой мышцы плеча.
При разрыве сухожилия больные жалуются на умеренную боль, отмечается локальная болезненность и припухлость в области сухожилия, полностью выпадает функция соответствующей мышцы (сгибание или разгибание) при сохранении пассивных движений.
123.Сотрясение головного мозга. мгновенный срыв функций головного мозга, наиболее лёгкая форма черепно-мозговой травмы с кратковременной потерей сознания. Патоморфологические изменения могут быть выявлены лишь на клеточном и субклеточном уровнях.
124.Ушиб головного мозга. (лат. contusio cerebri) — черепно-мозговая травма, при которой происходит поражение непосредственно тканей головного мозга, всегда сопровождается наличием очага некроза нервной ткани. Наиболее часто очаги повреждения располагаются в области лобных, височных и затылочных долей. Повреждения, развившиеся при травме, могут быть как односторонние, так и двухсторонние. Различают ушиб головного мозга лёгкой, средней и тяжёлой степени тяжести в зависимости от глубины и продолжительности потери сознания.
Ушиб головного мозга лёгкой степени [править]
- Легкая степень. Диагностируется у около 15 процентов всех пострадавших от черепно-мозговой травмы. Ушиб мозга легкой степени характеризуется непродолжительной потерей сознания после травмы (от нескольких до десятков минут). После ушиба больные жалуются на головную боль, головокружение, тошноту, рвоту. Иногда встречается умеренная брадикардия или тахикардия, бывает артериальная гипертензия. Температура тела нормальная. Возможны переломы костей свода черепа исубарахноидальное кровоизлияние[3].
Ушиб головного мозга средней тяжести [править]
Ушиб мозга средней степени тяжести характеризуется более продолжительной потерей сознания после травмы, нежели при легкой форме (от нескольких десятков минут до нескольких часов). После ушиба больные жалуются на сильную головную боль, наблюдается многократная рвота. Могут возникнуть нарушения психики. Встречается брадикардия или тахикардия, повышение АД, тахипноэ. Часто выраженыменингеальные симптомы. Возможны переломы костей свода черепа и субарахноидальное кровоизлияние. Спинномозговая жидкость с выраженной примесью крови[1][3].
Ушиб головного мозга тяжёлой степени [править]
Ушиб мозга тяжелой степени характеризуется длительной потерей сознания после травмы (от нескольких часов до нескольких недель). Обычно выражено двигательное возбуждение. Наблюдается доминирование стволовых неврологических симптомов (множественный нистагм, нарушения глотания, двусторонниймидриаз или миоз, гормегония и др.). Могут выявляться парезы конечностей. Часто выраженыменингеальные симптомы. Возможны переломы костей свода черепа и массивно субарахноидальное кровоизлияние. Тяжелые ушибы мозга часто приводят к летальному исходу
125.Пневмоторакс: открытый, закрытый Пневмото́ ракс (от др.-греч. π ν ε ῦ μ α — дуновение, воздух иθ ώ ρ α ξ — грудь) — скопление воздуха или газов в плевральной полости. Он может возникнуть спонтанно у людей без хронических заболеваний лёгких («первичный»), а также у лиц с заболеваниями лёгких («вторичный»). Многие пневмотораксы возникают послетравмы грудной клетки или как осложнение лечения.
Симптомы пневмоторакса определяются размером и скоростью поступления воздуха в плевральную полость; к ним относятся в большинстве случаев боль в груди и затруднённое дыхание. Диагноз может быть выставлен при физикальном обследовании в некоторых случаях, но иногда необходима рентгенография грудной клетки иликомпьютерная томография (КТ). В некоторых ситуациях, пневмоторакс приводит к тяжёлой нехватке кислорода и снижению кровяного давления, прогрессируя в остановку сердца при отсутствии лечения; такое состояние называют напряжённый пневмоторакс.
По связи с окружающей средой различают:
Закрытый пневмоторакс. При этом виде в плевральную полость попадает небольшое количество газа, которое не нарастает. Сообщение с внешней средой отсутствует. Считается самым лёгким видом пневмоторакса, поскольку воздух потенциально может самостоятельно постепенно рассосаться из плевральной полости, при этом лёгкое расправляется.
Открытый пневмоторакс. При открытом пневмотораксе плевральная полость сообщается с внешней средой, поэтому в ней создаётся давление, равное атмосферному. При этом лёгкое спадается, поскольку важнейшим условием для расправления лёгкого является отрицательное давление в плевральной полости. Спавшееся лёгкое выключается из дыхания, в нём не происходит газообмен, кровь не обогащается кислородом. Может сопровождаться сгемотораксом.
Клапанный пневмоторакс. Этот вид пневмоторакса возникает в случае образования клапанной структуры, пропускающей воздух в одностороннем направлении, из лёгкого или из окружающей среды в плевральную полость, и препятствующее его выходу обратно. При этом с каждым дыхательным движением давление в плевральной полости нарастает. Это самый опасный вид пневмоторакса, поскольку к выключению лёгкого из дыхания присоединяется раздражение нервных окончаний плевры, приводящее к плевропульмональному шоку, а также смещение органов средостения, что нарушает их функцию, прежде всего сдавливая крупные сосуды.
126.Клапанный пневматоракс: диагностика, неотложная помощь. Представляет наибольшую опасность для жизни пострадавших. Все это приводит к колебаниям средостения, а при развитии большого давления в плевральной полости - к смещению средостения в здоровую сторону. Двусторонний открытый пневмоторакс при отсутствии помощи приводит к смерти. Различают наружный и внутренний клапанный пневмоторакс.
Наружный клапанный пневмоторакс возникает в том случае, когда мягкие ткани грудной стенки, через которые проходит раневой канал, действуют как клапан. При вдохе рана расширяется, края размыкаются, и воздух свободно поступает в плевральную полость. В момент выдоха края раны спадаются, и воздух не успевает выйти наружу.
Внутренний клапанный пневмоторакс обычно развивается при рваных лоскутных ранах легкого с одновременным повреждением достаточно крупного бронха. Лоскут легочной ткани при этом представляет собой как бы клапан. При вдохе воздух проникает в плевральную полость, а при выдохе лоскут перекрывает дефект в легочной ткани и препятствует выходу воздуха из плевральной полости наружу. С каждым последующим вдохом объем воздуха в плевральной полости с пораженной стороны прогрессивно нарастает, что приводит к повышению внутригрудного давления. Сдавливается не только поврежденное легкое, но и здоровое, средостение смещается в противоположную сторону, нарушается центральная гемодинамика, вследствие сдавления легких, перегиба и сужения просвета крупных сосудов, расположенных в средостении.
Симптомы. Общее состояние пострадавшего тяжелое. Выраженный страх, цианоз, нарастающая одышка, пострадавший пытается зажать рану рукой. Пульс частый при низком АД. Со стороны повреждения отмечается выбухание межреберных промежутков. Аускультативно дыхание не прослушивается, перкуторно коробочный звук на стороне поражения. Рентгенологически определяется скопление воздуха в плевральной полости, коллабированное легкое на стороне поражения, смещение средостения в противоположную сторону с ограничением экскурсии легкого на здоровой стороне.
Неотложная помощь. При клапанном пневмотораксе транспортировать пострадавшего нельзя без предварительной нормализации давления в плевральной полости. Если этого не удается достичь путем простой пункции, то на иглу надевают клапан из тонкой резины (надрезанный палец от хирургической перчатки, презерватив, воздушный шарик) и только в таком положении осуществляют транспортировку пострадавшего в стационар. Безопаснее в подобном случае применить вместо иглы полиэтиленовый катетер, введенный в плевральную полость через трубку троакара. Придание возвышенного положения пострадавшему, ингаляция кислорода, сердечно-сосудистые средства.
Госпитализация в торакальное отделение хирургического стационара.
Квалифицированная помощь. В стационаре при клапанном пневмотораксе накладывается пассивный дренаж по Бюлау или проводится операция в целях устранения клапанного механизма, поддерживающего положительное давление в плевральной полости.
127.Тупая травма живота: внутреннее кровотечение. Диагностика. Основным показателем разрыва паренхиматозных органов - печени, селезенки, почек - являются признаки внутреннего кровотечения. Разрыв селезенки составляет 20-30 % от числа всех случаев, по частоте этот вид травмы сравним лишь с повреждением тонкой кишки и почки, но всегда опаснее для жизни в момент возникновения, так как селезенка нередко отрывается от сосудистой ножки, обусловливая острую кровопотерю.
128.Тупая травма живота: разрыв полого органа. Диагностика. Тупая травма живота может вызвать разрыв селезенки, печени, брыжейки кишечника с кровотечением в брюшную полость. В ряде случаев наблюдается повреждение паренхиматозных органов без нарушения целости капсулы. Развивается подкапсульная гематома. Позднее могут произойти разрыв капсулы и кровотечение в брюшную полость. Возможно повреждение забрюшинно расположенных органов (поджелудочная железа, двенадцатиперстная кишка, почки). Спустя несколько дней после травмы на фоне повреждения этих органов может развиться перитонит вследствие инфицирования излившейся крови, поступления инфицированного содержимого из поврежденных органов или вследствие транслокации микрофлоры кишечника через неповрежденную стенку. Предпосылками для этого служат парез кишечника, нередко сопровождающий тупую травму живота, и ослабление защитного барьера слизистой оболочки кишечника. При травме нижнего отдела живота возможен разрыв мочевого пузыря (при наполненном мочевом пузыре). При внутрибрюшном разрыве мочевого пузыря истечение мочи в свободную брюшную полость быстро вызывает перитонит. Внутрибрюшинный разрыв мочевого пузыря часто сочетается с тяжелыми переломами костей таза со смещением отломков. Почти всегда такие травмы сопровождаются гематурией и расстройствами мочеиспускания вплоть до острой задержки мочи. При повреждении внебрюшной части мочевого пузыря на первое место выступают задержка мочеиспускания и инфекционные осложнения (мочевые затеки, флегмоны). УЗИ позволяет подтвердить клинические данные о скоплении жидкости (мочи) в нижней части брюшной полости. Дополнительными методами диагностики являются цистография и цистоскопия. Обследование больного с тупой травмой живота начинают с осмотра, при котором уже внешние признаки травмы (подкожные и внутрикожные кровоизлияния) могут служить первым указанием для постановки диагноза. Так, подкожные кровоизлияния в левом подреберье, резкие боли в этой области с иррадиацией в левое надплечье позволяют предположить повреждение селезенки. Боль в правом подреберье с иррадиацией в правое надплечье заставляет заподозрить повреждение печени. Симптомами внутрибрюшного кровотечения являются бледность кожных покровов, учащение пульса, снижение артериального давления и гема-токрита, гиповолемический шок. При исследовании живота может наблюдаться значительная болезненность, тупая постоянная боль. УЗИ может достоверно определить жидкость (кровь, моча, экссудат) в брюшной полости. Это наиболее точный и высокоспецифичный метод определения внут-рибрюшных повреждений и воспалительных заболеваний. По специфичности УЗИ уступает лапароскопическому исследованию. При лапароскопии можно не только диагностировать характер травмы живота, но и остановить кровотечение, произвести необходимое вмешательство на поврежденном органе. При повреждении полого органа явления перитонита развиваются не сразу после травмы, поэтому больной с подозрением на возможное повреждение должен находиться под наблюдением хирурга. Необходимы также повторные исследования с помощью ультразвуковой, эндоскопической аппаратуры и повторные анализы крови. При подозрении на перитонит или кровотечение после травмы живота пальцевое исследование через прямую кишку и исследование через влагалище помогают уточнить диагноз. Болезненность при надавливании на переднюю стенку прямой кишки или влагалища у женщин, боли при смещении шейки матки, нависание стенок являются признаками воспаления брюшины малого таза. Следует помнить, что к моменту установления диагноза " перитонит" хирург уже упустил время для раннего оперативного лечения. Характерным признаком повреждения аорты или подвздошных сосудов является ослабление или отсутствие пульсации на бедренных артериях, ги-поволемический шок. В качестве дополнительного метода диагностики применяют УЗИ, лапароскопию, при необходимости производят ангиографическое исследование.
129.Переломы костей: виды смещения отломков. В зависимости от наличия смещения (dislocatio) костных отлом-
ков относительно друг друга переломы бывают без смещения и со смещением.
Смещение костных отломков может быть:
по ширине — ad latum,
подлине adlongitudinem,
под углом — ad axin
, ротационное — ad eripherium.
130.Множественные, сочетанные и комбинированные поражения. Политравма — совокупность двух и более повреждений, требующих специализированного лечения; характер лечения зависит от особенностей каждого из повреждений и от взаимного влияния их на организм пострадавшего.
Различают три основные формы политравмы: множественные переломы; сочетанные повреждения; комбинированные поражения. Для всех видов политравм характерно развитие синдрома взаимного отягощения, значительно ухудшающего прогноз для восстановления одной или нескольких функций организма (например, опорно-двигательной при полифрактурах) или для самой жизни пострадавшего.
Синдром взаимного отягощения - это комплекс симптомов, указывающий на более тяжелое течение патологического процесса, связанного с каждым из сочетающихся повреждений, по сравнению с клинической картиной, характерной для аналогичных изолированных повреждений.
Термином множественные переломы (полифрактуры) следует обозначать переломы в пределах одной кости, в пределах одного сегмента конечности (моностатические переломы), в пределах двух или трех сегментов одной конечности (мономелические переломы) и, наконец, на различных конечностях (димелические, полимелические) или в разных частях тела у одного пострадавшего.
Сочетанными называются повреждения двух и более различных анатомо-функциональных областей. Наиболее частыми сочетаниями являются переломы костей опорно-двигательного аппарата с повреждениями внутренних органов живота и груди, с черепно-мозговой травмой, спинномозговой травмой, а также с повреждениями магистральных сосудов, крупных нервных стволов, с обширными разрушениями мягких тканей, существенно отягощающих прогноз как для жизни пострадавшего, так и для восстановления функции поврежденных конечностей.
Сочетанные закрытые или открытые повреждения нескольких костей, мягких тканей и прилегающих внутренних органов (включая крупные сосуды и нервы) в одной области следует рассматривать как травматический очаг. Таких травматических очагов при тяжелых множественных травмах может быть несколько (например, сопряженное повреждение ребер, грудины, легкого и печени с одной стороны или - костей таза, мочевого пузыря и кишок и т. п.). Термин «травматический очаг» предполагает определенный механизм травмы, патологические изменения всех поврежденных тканей и обусловливает комплексное одновременное лечение, специфичное для повреждений этого очага.
Комбинированные поражения - это поражения, наносимые совместным воздействием (одновременно или последовательно) несколькими поражающими факторами - механическими, радиационными, термическими, химическими, биологическими и др. Для комбинированных поражений, так же как и для всех других политравм, характерен синдром взаимного отягощения, или синергический эффект. Эти повреждения характеризуются большой тяжестью клинической картины и высокой летальностью. Частота их в структуре травм мирного времени невелика, однако среди боевых повреждений они могут стать ведущими.
131.Вывихи и их лечение. ВЫВИХОМ (luxatio) называется стойкое полное смещение суставных концов костей, при котором утрачивается возможность соприкосновения суставных поверхностей.
Выделяют также подвывих — неполное смещение суставных поверхностей.
Вывихи могут быть врожденными и приобретенными.
Такое деление во многом условно, так как среди врожденных деформаций основное значение имеет врожденный вывих бедра, по сути своей являющийся нарушением развития тазобедренного сустава. Подавляющее же большинство вывихов составляют вывихи приобретенные, а точнее травматические, так как патологические вывихи (разобщение суставных поверхностей вследствие заболевания: опухоль, туберкулез, остеомиелит и пр.) встречаются редко и обычно рассматриваются как суставная форма соответствующего заболевания.
По давности вывихи делят на свежие (до 2 суток), несвежие (до 3-4 недель) и застарелые (более 4 недель).
Невправимыми называют вывихи, при которых возникает интерпозиция мягких тканей и вправить которые без операции невозможно.
Привычными называют постоянно повторяющиеся вывихи, которые возникли после первичного вывиха в суставе. Наиболее часто наблюдает ся привычный вывих плеча. Обычно возникновение привычного вывиха связано с серьезными повреждениями при первичном вывихе суставной капсулы и вспомогательного аппарата сустава. Иногда имеются врожденные изменения. Привычные вывихи легко вправляются, но потом возникают вновь. Вывих диагностируется при наличии следующих данных:
травма в анамнезе с характерным механизмом,
болевой синдром,
деформация в области сустава и изменение оси конечности, при этом суставной конец может пальпироваться или быть виден на глаз в необычном для него месте,
вынужденное, специфичное для каждого вывиха положение конечности, изменение длины конечности (чаще — укорочение),
отсутствие активных и резкое ограничение пассивных движений в суставе,
«пружинящая фиксация»** при пассивном движении при попытке выведения конечности из вынужденного положения отмечается эластическое, пружинящее сопротивление, а затем она вновь принимает исходное положение. Лечение травматического вывиха заключается в немедленном вправлении, иммобилизации и последующем восстановлении функции. Чем раньше производится вправление вывиха, тем легче оно достижимо. При застарелых вывихах вправить их, как правило, можно только предприняв оперативное вмешательство.
132.Виды травматизма. Травматизм — совокупность травм, возникших в определенной группе населения за определенный отрезок времени. Наибольший уровень травматизма отмечается у мужчин в возрасте 20-49 лет, а у женщин – 30-59 лет, причем во всех возрастных группах этот показатель значительно выше у мужчин. Среди всех причин первичной инвалидности и смертности травмы занимают третье место, а у лиц трудоспособного возраста травмы занимают первое место среди причин смерти. Травматизм - часть общей заболеваемости населения.
Непроизводственные травмы
бытовые,
уличные,
дорожно-транспортные,
спортивные,
школьные,
детские и пр.
Производственный травматизм
Производственная травма — травма, полученная работником на производстве и вызванная несоблюдением требований охраны труда.
133.Переломы костей: безусловные и вероятные признаки. Перелом — нарушение целости кости на протяжении, вызванное механическим воздействием (травма) или влиянием патологического процесса в кости (опухоль, воспаление). Если при этом поверхность излома не проходит через весь поперечник кости, такой вид повреждения называют неполным переломом (когда имеется трещина или надлом кости по типу «зеленой веточки» при переломах у детей).
К характерным симптомам перелома относятся боль, припухлость в месте травмы, деформация конечности при осмотре, нарушение функции, патологическая подвижность и крепитация отломков. Последние два симптома являются так называемыми достоверными (безусловными) признаками перелома. Боль — постоянный субъективный признак — возникает, как правило, в месте перелома и усиливается при попытках к движению. Локализованная в одном месте болезненность является важным признаком. Припухлость бывает обусловлена кровоизлиянием, гематомой, нарушением крово- и лимфообращения, отеком ткани. Деформация конечности зависит от смещения отломков.
134.Переломы костей: классификация. Классификация переломов проводится по следующим
признакам.
1. По происхождению переломы разделяют на врожденные (внутриутробные) и приобретенные.
Такое деление, однако, неточное, так как при развитии плода возникают обычно не переломы, а аномалии или пороки развития. Переломы же, происходящие в родах при прохождении плода или родовспоможении, называют акушерскими переломами, и они являются разновидностью приобретенных.
Все приобретенные переломы по происхождению делятся на две группы: травматические и патологические.
Травматические переломы возникают в изначально неповрежденной кости, когда сила механического воздействия настолько высока, что превосходит прочность кости.
Патологические переломы происходят при воздействии значительно меньшей силы (иногда при повороте в кровати, опоре на стол и т. д.), что связано с предшествующим поражением кости патологическим процессом (метастазы злокачественной опухоли, туберкулез, остеомиелит, сифилитическая гумма, снижение прочности кости при гиперпаратирео-зе, и пр.).
2. По наличию повреждения кожных покровов переломы делят на от-
крытые и закрытые.
Переломы, наступившие без нарушения кожи и слизистых оболочек, называют закрытыми. Они составляют основную массу переломов мирного времени.
При наличии повреждений кожи и слизистых оболочек, при которых рана сообщается с зоной перелома, последние называют открытыми. Повреждение кожи может быть от внешнего воздействия и вследствие травмы отломками. Кроме выраженной тяжести повреждения окружающих тканей, отличительной чертой открытых переломов является появление входных ворот для инфекции с возможностью в дальнейшем развития остеомиелита.
Особую группу составляют огнестрельные переломы. Их особенностью является массивное повреждение костей и мягких тканей. Часто повреждаются артерии, вены, нервы.
3. По характеру повреждения кости переломы*могут быть полными и
неполными.
Когда перелом распространяется на весь поперечник кости — перелом называют полным. Они встречаются чаще.
Если поверхность излома не проходит через весь поперечник кости — перелом называют неполным.
К неполным переломам относятся трещины, поднадкостничный перелом у детей по типу «зеленой веточки*, дырчатые, краевые, некоторые огнестрельные.
4. По направлению линии перелома выделяют поперечные, косые,
продольные, оскольчатые, винтообразные, вколоченные, компрессион-
ные и отрывные переломы.
При этом каждому виду перелома обычно соответствует определенный механизм травмы. Так, винтообразный перелом происходит при скручивании конечности, ее вращательном движении при неподвижности проксимальной или дистальной части. Отрывной перелом возникает при чрезмерном сокращении или напряжении определенной группы мышц.
Компрессионный — при мощном воздействии по оси.
5. В зависимости от наличия смещения (dislocatio) костных отлом-
ков относительно друг друга переломы бывают без смещения и со сме-
щением.
Смещение костных отломков может быть:
по ширине — ad latum,
по длине — ad longitudinem,
под углом — ad axin
, ротационное — ad eripherium.
В зависимости от отдела поврежденной кости переломы могут быть диафизарными, метафизарными и эпифизарными. При этом нужно отметить, что эпифизарные переломы практически всегда являются внутрисуставными.
По количеству переломы могут быть одиночными и множественными.
По сложности повреждения опорно-двигательного аппарата выделяют простые и сложные переломы.
Простыми называют переломы, при которых имеет место нарушение целостности только одной кости. Если в зоне повреждения произошел перелом двух костей или перелом сопровождается вывихом (подвывихом), разрывом связок, капсулы сустава, то перелом называют сложным. Например, сложным является перелом обеих костей предплечья со смещением, перелом лодыжек с отрывом заднего края болыпеберцовой кости и подвывихом стопы.
9. В зависимости от развития осложнений выделяют неосложненные
и осложненные переломы.
Возможные осложнения переломов:
травматический шок,
повреждение внутренних органов (пневмоторакс при переломе ребра, повреждение мозга при вдавленном переломе черепа и т. д.),
повреждение сосудов (кровотечение, пульсирующая гематома) и нервов,
жировая эмболия,
раневая инфекция, остеомиелит, сепсис.
10. При наличии сочетания переломов с повреждениями другого ха-
рактера говорят о сочетанной травме или политравме.
Примеры сочетанных повреждений:
переломы костей голени на обеих конечностях и разрыв селезенки;
перелом плеча, вывих в тазобедренном суставе и ушиб головного мозга.
135.Осложнения переломов костей. Основные осложнения переломов
• Повреждение острыми концами отломков крупных сосудов, что ведет к развитию либо наружного кровотечения при открытом переломе, либо внутрисуставного кровоизлияния (при закрытых переломах) с развитием гемартроза (кровь в суставе).
• Травма нервных стволов осколком кости, что может вызвать шок или паралич.
• Инфицирование перелома и развитие флегмоны, остеомиелита или сепсиса.
• Повреждение жизненно важных органов (мозг, печень, легкие, селезенка и т. д.).
136.Переломы костей: первая врачебная помощь, транспортная иммобилизация. Первая помощь при переломах является важнейшим звеном в их лечении- Ее оказание способствует предупреждению таких осложнений, как шок, кровотечение, инфекция и дополнительное смещение отломков. В связи с этим первая помощь включает в себя выполнение следующих мероприятий:
остановка кровотечения,
профилактика шока,
транспортная иммобилизация,
наложение асептической повязки.
Неосторожность при перекладывании и транспортировке вызывает резкие боли и смещение отломков. Поднимая пострадавшего, нужно удерживать руками отломки и вытягивать конечность по длине для меньшего их смещения. Транспортная иммобилизация позволяет уменьшить воздействие на пациента неблагоприятных последствий перелома.
Назначение транспортной иммобилизации:
предотвращение дальнейшего смещения костных отломков,
уменьшение болевого синдрома,
создание возможности для транспортировки пострадавшего. Оказание первой помощи требует бережного отношения к отломкам,
чтобы не допустить их дальнейшего расхождения и смещения. Необходимо создать фиксацию суставов сразу после повреждения путем шинирования всей конечности.
Принципы транспортной иммобилизации:
обеспечение неподвижности всей конечности,
быстрота и простота выполнения.
Транспортную иммобилизацию следует по возможности производить в функционально выгодном положении. Шину надо накладывать до поднятия больного прямо на одежду или используя мягкую подкладку.
137.Лечение переломов: скелетное вытяжение. экстензионный метод лечения травматических повреждений конечностей. Цель метода — постепенное вправление отломков с помощью грузов и удержание их в правильном положении до образования первичной костной мозоли.
138.Лечение переломов: виды гипсовых повязок. Основные виды гипсовых повязок
а — лонгета; б — циркулярная повязка; в — мостовидная повязка; г — кокситная повязка

| б в г |
139.Лечение переломов: накостный и внутрикостный остеосинтез.
Отломки соединяются с помощью различных металлических конструкций. При расположении конструкций внутри костномозгового канала остеосинтез называют интрамедуллярным, при расположении конструкций на поверхности кости — экстрамедуллярным.
Соединение отломков во время оперативного вмешательства металлическими конструкциями создает возможность ранней нагрузки на поврежденную конечность.
После операции проводится лишь непродолжительная вспомогательная иммобилизация (мягкие повязки, лонгеты).
Для интрамедуллярного остеосинтеза используются металлические спицы и стержни различных конструкций. Этот вид остеосинтеза обеспечивает наиболее стабильное положение отломков.Для экстрамедуллярного остеосинтеза применяют проволочные швы, пластинки с болтами, шурупы и другие конструкции.
140.Лечение переломов: компрессионно-дистракционный остеосинтез. При внеочаговом компрессионно-дистракционном остеосинтезе через проксимальный и дистальный отломок вне зоны перелома проводят спицы в разных плоскостях. Спицы фиксируют на кольцах или других элементах внешней конструкции специального аппарата.
Наибольшее распространение получили аппараты типа Илизарова и Гудушаури (рис. 11.15). При этом, вращая гайки на стяжках между кольцами, можно манипулировать отломками: сближать их (компрессия), растягивать (дистракция), изменять ось отломка (увеличить расстояние между кольцами по медиальной стороне и одновременно уменьшить по латеральной, например). Таким образом достигается постепенная аппаратная репозиция отломков и иммобилизация. Кроме того, в процессе лечения на определенных этапах можно производить
дозированную компрессию отломков, что ускоряет образование костной мозоли.
141.Синдром длительного сдавления: патогенез, лечение, показания к оперативному лечению. СИНДРОМОМ ДЛИТЕЛЬНОГО СДАВЛЕНИЯ или краш-синдромом (crash — авария, крушение) называется своеобразное патологическое состояние, обусловленное длительным (более 2-4 часов) сдавлением мягких тканей.
Особенность указанного синдрома в том, что после ликвидации воздействия механического фактора — извлечения пострадавшего из-под обломков разрушенных зданий, из завалов — возникает травматический токсикоз вследствие попадания в общий кровоток большого количества продуктов распада поврежденных тканей.
До освобождения от сдавления эти продукты не могут поступить в общий кровоток, значительно снижен болевой синдром и поэтому состояние пострадавших остается часто удовлетворительным («период мнимого благополучия»). Клинические проявления возникают после извлечения из-под обломков.
(1) КЛИНИКА
В развитии краш-синдрома имеют значение болевая импульсация, травматическая токсемия, плазмо- и кровопотеря. В клиническом течении выделяют три периода:
нарастание отека и сосудистой недостаточности (1-3 суток),
острая почечная недостаточность (3-14 сутки),
реконвалесценция.
В первом периоде сразу после освобождения конечности отмечается ее бледность, множественные ссадины. Затем довольно быстро начинает появляться и прогрессирует отек, конечность становится багрово-синюшной, отчетливо определяются зоны некрозов, появляются пузыри с серозным и геморрагическим содержимым, отмечаются признаки нарушения артериального кровообращения (тромбозы сосудов мелкого и среднего диаметра).
Больные жалуются на сильные распирающие боли, значительно страдает общее состояние: слабость, озноб, тахикардия, снижение артериального давления, лихорадка. При большом объеме повреждения развивается типичная картина шока.
При выводе больного из состояния шока на первое место выступает картина острой почечной недостаточности: моча становится бурого цвета, количество ее резко снижается, увеличивается концентрация в плазме крове креатинина и мочевины.
При благоприятном течении заболевания после отторжения (удаления) некротических тканей и восстановления жизнеспособности оставшихся тканей, а также нормализации функции почек наступает выздоровление.
Лечение: Сразу после освобождения конечности от сдавления на нее накладывают эластический бинт и транспортную шину для замедления поступления в кровоток токсических продуктов, проводят противошоковые мероприятия (введение наркотических анальгетиков, переливание плаз-мозамещающих растворов).
При поступлении в стационар назначают мощную дезинтоксикаци-онную терапию (внутривенно до 3-4 литров жидкости в сутки), антибактериальную терапию. Местно производят обработку ран, первичную не-крэктомию, выполняют новокаиновую блокаду, важным является создание гипотермии в течение первых 1-2 суток — пузыри со льдом укладывают на всю конечность.
При наступлении второго периода — периода почечной недостаточности, важным является полная ликвидация всех погибших тканей (вплоть до ампутации конечности), а также своевременное использование экстракорпорального очищения крови (гемодиализ).
142.Ожоги: классификация глубины поражения. ОЖОГ (combustio) — это повреждение тканей организма, возникающее в результате местного действия высокой температуры, а также химических веществ, электрического тока или ионизирующего излучения.
По этиологическому признаку выделяют следующие виды ожогов:
термические, ■ химические,
электрические, ■ лучевые.
I степень — поражение на уровне эпидермиса, проявляющееся гиперемией и отеком кожи.
II степень — повреждение всего эпителия с образованием пузырей,
заполненных прозрачной жидкостью.
III степень — некроз кожи.
Выделяют Ша и Шб степени:
Ilia степень — некроз эпителия и поверхностных слоев дермы. Шб степень — некроз всех слоев дермы вместе с волосяными луковицами, потовыми и сальными железами с переходом на подкожную клетчатку.
IV степень — некроз всей кожи и глубже лежащих тканей (подкож-
ная клетчатка, фасция, мышцы, кости).
Ожоги I, II и Ша степени относятся к поверхностным, а Шб и IV — к глубоким. Такое разделение носит принципиальный характер. При всех поверхностных ожогах возможно самостоятельное закрытие дефекта, так как сохранены источники эпителизации (камбиальный слой эпителия, выводные протоки сальных и потовых желез, волосяные фолликулы). При глубоких ожогах все возможные источники роста эпителия погибают и самостоятельное закрытие дефекта невозможно.
143.Ожоги: определение площади поврежденной поверхности Площадь поверхности кожи человека колеблется от 15 ООО см2 до 21 000 см2.
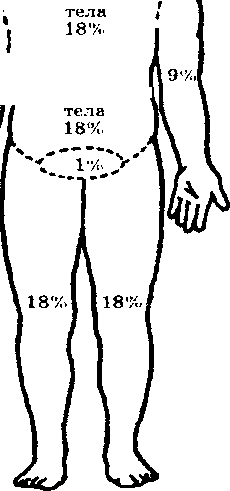 а) Метод А. Уоллеса
а) Метод А. Уоллеса
9%
Задняя поверхностьi
Метод был предложен А. Уоллесом в 1951 г. и получил наибольшее распространение из-за своей простоты. Метод известен под названием «правило девяток». В соответствии с ним площадь поверхности всех основных частей тела составляет 1-2 девятки (9% от всей поверхности тела) — соответственно 9 и 18%
б) Метод И. И. Глумова
Метод был предложен в 1953 г. И. И. Глумовым и получил название «правило ладони». В соответствии с ним площадь ожога сравнивается с площадью ладони пострадавшего, равной 1% от всей поверхности тела. Для удобства можно использовать бумажный шаблон ладони пострадавшего и им измерять площадь поражения. Обычно для определения площади поверхности ожога пользуются одновременно правилом девяток и правилом ладони.
144.Диагностика и лечение поверхностных ожогов. а) Ожог I степени
Ожог I степени характеризуется поверхностным повреждением эпидермиса. Для этой степени характерна резкая гиперемия, отек кожи и боль. При осмотре места повреждения сразу же после ожога можно увидеть, что при поверхностном ожоге область поражения ярко-розового цвета, отечна и несколько приподнята над окружающими здоровыми участками. Через несколько дней верхний слой эпителия высыхает, сморщивается и слущивается.
б) Ожог II степени
Внешний вид ожогов II степени достаточно типичен. Поражение эпидермиса и частично подлежащей дермы выражается покраснением кожи, отеком ее и образованием тонкостенных пузырей, наполненных серозной жидкостью за счет расширения капилляров и нарушения их проницаемости. К 10-12 дню происходит самостоятельная эпителизация. Рубцов не образуется.
При ожогах I—II степени кровообращение и чувствительность сохранены. При этих ожогах реактивно-воспалительные процессы не сопровождаются нагноением, после воспаления наступает регенерация эпителия и заживление ран.
в) Ожог III степени
Гораздо сложнее и важнее для дифференциации лечебной тактики ранняя диагностика ожогов Ша, Шб и IV степени.
Для всех этих ожогов характерно омертвение тканей в момент ожога с образованием струпа. После этого развивается гнойно-демаркационное воспаление в ране, за счет которого некроз отторгается и рана очищается. Затем наступает фаза регенерации: образуются грануляции, происходит эпителизация и рубцевание.
Для ожогов Ша степени характерно сочетание экссудации и некроза. Поэтому возможно образование толстостенных пузырей из всей толщи погибшего эпидермиса и поверхностного сухого струпа светло-коричневого цвета или мягкого белесовато-серого струпа. Ожоги Ша степени заживают за счет роста грануляций и эпителизации за счет сохранившихся луковиц волос, протоков сальных и потовых желез. Одновременно происходит и краевая эпителизация (эпителий нарастает со стороны здоровой кожи).
Изменения при глубоких ожогах Шб степени проявляются в виде образования потного сухого струпа коричневого цвета (коагуляционный некроз при ожоге пламенем или раскаленным предметом) или формирования влажного некроза (при ошпаривании, например).
При ожогах Шб и IV степени регенерация оказывается незавершенной из-за гибели придатков кожи — возможных источников роста эпителия на дне раны. Заживление может наступить путем рубцового стяжения и краевой эпителизации, границы которой не бесконечны (обычно за счет краевой эпителизации образуется полоска эпителия 2-3 см шириной).
г) Ожог IV степени
Ожог IV степени возникает при большой продолжительности теплового воздействия в областях, не имеющих толстого подкожного жирового слоя.
При таких ожогах имеется различной толщины и плотности коричневый или черный ожоговый струп. Особенно тяжело протекают глубокие циркулярные ожоги, которые сжимают, например, конечность панцирем и вызывают ишемический некроз тканей. В тяжелых случаях наступает обугливание отдельных частей тела: они уменьшены в размерах и представляют из себя полностью лишенную органических веществ неживую обуглившуюся массу.
От точности и своевременности определения глубины (степени) ожога зависит адекватность выбранного метода лечения и исход заболевания. Вопрос о ранней диагностике глубины некроза кожи до сегодняшнего времени остается принципиальнейшим вопросом в комбустиологии.
Лечение ожоговых ран может быть консервативным и оперативным. Выбор метода лечения определяется глубиной поражения.
Консервативное лечение является единственным и окончательным методом только при поверхностных ожогах, которые заживают в сроки от 1-2 до 4-6 недель.
При ожогах I степени на поврежденную поверхность накладывают мазевую повязку. Заживление происходит в течение 4-5 дней, смена повязки, как правило, не производится.
Прн ожогах II степени после первичного туалета ран накладывают мазевую повязку, используя мази на водорастворимой основе, обладающие бактерицидным действием (левосульфаметакаин и др.). Смена повязки производится через 2-3 дня. Если развивается гнойное воспаление, производится дополнительный туалет раны — удаляются пузыри и и накладывают влажно-высыхающие повязки с растворами антисептиков (фурацилин, хлоргексидин, борная кислота).
При ожогах Ша степени осуществляется туалет здоровой кожи вокруг зоны повреждения и накладывается повязка. При лечении таких ожогов необходимо стремиться к сохранению или образованию сухого струпа — при этом рана быстрее эпителизируется, меньше выражена интоксикация.
Если пораженный участок предстацлен сухим струпом светло-коричневого цвета, накладывается сухая повязка. Если струп мягкий, бело-серого цвета — используется влажно-высыхающая повязка с антисептиком для подсушивания поверхности ожога.
На 2-3 неделе струп отторгается. Обнажающаяся ожоговая поверхность обычно представлена или нежно-розовым эпидермисом, или обожженными глубокими слоями дермы. В зоне неэпителизированных участков может отмечаться серозно-гнойное отделяемое. При этом используются влажно-высыхающие повязки. По ликвидации гнойного процесса для ускорения заживления используют мазевые повязки. Окончательная полная эпителизация завершается через 3-4 недели. Рубцы после заживления обычно эластичные, подвижные. Только при развитии выраженного гнойного воспаления возможно формирование грубых рубцов.
|
|